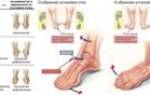
Плосковальгусное плоскостопие
Вальгусная деформация стопы у детей



Причины вальгусной деформации стопы
– Вальгусная деформация стоп, сокращенно ВДС, составляет около 18% от всех форм плоскостопия у детей. От классического плоскостопия она отличается тем, что происходит не только уплощение стопы, но и деформация в голеностопном суставе, когда внутренняя лодыжка располагается значительно ниже нормы, – объясняет врач-ортопед, кандидат наук Рустам Мустафин.
Из-за такой деформации страдают суставы стоп, коленные и тазобедренные суставы. Если не начать лечение вальгусной деформации сразу, то последствия не заставят себя ждать.
– Необходимо отличать вальгусную деформацию стоп от вальгусной деформации большого пальца стопы, ее еще в народе называют «косточкой» – это совершенно разные патологии. Вальгусная деформация большого пальца чаще наблюдается у взрослых, особенно у пожилых. Вальгусная деформация стоп же развивается у детей, но при отсутствии лечения сохраняется и у взрослых на протяжении всей жизни, – поясняет врач-ортопед Рустам Мустафин.
Основная причина вальгусной деформации стопы у детей – наследственность. К изменениям стопы ведет дисплазия соединительной ткани, но есть и другие причины:
- заболевания нервной системы, когда деформация стоп развивается из-за проблем с иннервацией;
- поражения периферической нервной системы вследствие вялого паралича или пареза;
- ВНС может развиться как последствие травм.
Есть также факторы внешней среды, которые могут пагубно сказаться на состоянии ребенка с дисплазией и вальгусной деформацией. Если ребенка с такими проблемами отдать в секцию бега, то у него может развиться артроз.
Лечение вальгусной деформации стопы
Лечение вальгусной деформации стопы у детей зависит от степени тяжести заболевания. У него есть четыре степени, первая – самая легкая, четвертая – самая тяжелая.
– При 1 и 2 степени деформации ребенку показано консервативное лечение, то есть комплекс процедур без хирургического вмешательства. Консервативных методик множество – прежде всего это лечебная физкультура, так как поддержка мышц для правильного положения стопы и голеностопного сустава очень важны. Также необходимы регулярные курсы массажа и физиотерапии, ортопедическая обувь. Все методы консервативного лечения обязательны только по назначению врача-специалиста, – рассказывает врач-ортопед Рустам Мустафин.
Если изменения зашли далеко, например, до 3 и 4 степени, консервативное лечение вальгусной деформации стопы может оказаться неэффективным. Тогда врач вправе назначить хирургическую коррекцию, но все, конечно, сугубо индивидуально.
Ортопедическая обувь и стельки
Ортопедическая обувь и стельки особенно нужны детям, у которым первая или вторая степень вальгусной деформации. Одними стельками, конечно, обойтись не получится, к ним необходима обувь. При ВДС это специальная обувь с жестким бортом для коррекции деформации.
Покупать ботинки самостоятельно врачи не советуют, можно лишь усугубить проблему. Разновидностей ортопедической обуви много, специалист может подобрать правильные ботинки именно для вашего ребенка.
– Самостоятельно выбирать обувь и стельки я не рекомендую во избежание недоразумений и возможных негативных последствий из-за неправильно подобранной обуви. Выбирать ботинки нужно только по направлению врача-специалиста. В данном случае – это детский врач-ортопед, – поясняет Рустам Мустафин.
Массаж
Перед тем как искать массажиста, нужно опять же проконсультироваться. Массаж эффективен в случае вальгусной деформации, но эта процедура сама по себе имеет противопоказания, так что нужно убедиться, что у ребенка их нет.
Нельзя забывать и о том, что данная процедура должна выполняться сертифицированным медицинским работником, детским массажистом, а не соседкой, закончившей экспресс-курсы.
Чем легче степень деформации стоп у ребенка, тем массаж эффективнее. Лучше всего он помогает детям с первой и второй степенью.
– При 3 и 4 степени массаж также показан, так как позволяет нормализовать тонус мышц, улучшить кровоснабжение пораженной области, нормализовать состояние соединительной ткани. Однако в этих случаях массаж рассматривается как вспомогательная процедура при обязательном комплексном подходе, в том числе возможном оперативном вмешательстве по усмотрению врача, – объясняет врач-ортопед Рустам Мустафин.
Вылечить вальгусную деформацию стопы у детей полностью нельзя, это врожденное состояние, которое будет сопровождать его всю жизнь. Но это не значит, что нельзя уменьшить ее степень. Это можно сделать при помощи лечебной физкультуры. Методику, комплекс и регулярность ЛФК в любом случае подбирает специалист с медицинским образованием – инструктор ЛФК в медицинском учреждении.
Обычно упражнения проводят ежедневно, сначала курсами в лечебных учреждениях, потом самостоятельно дома или в спортзалах.
Когда необходимо обращаться к врачу?
Успех лечения вальгусной деформации стопы у детей зависит от родителей и их наблюдательности. Есть ряд симптомов, которые должны насторожить близких и заставить их записать свое чадо на прием к ортопеду. К таким признакам относятся:
- стаптывание внутренней части обуви у ребенка;
- непосредственно сама деформация стопы в виде вальгуса, когда внутренняя лодыжка расположена значительно ниже, поэтому область голеностопных суставов, когда обе стопы расположены рядом, начинает напоминать букву Х.
Если вы заметили эти симптомы, обратитесь к педиатру. Он после осмотра даст направление к узким специалистам. (Вообще к педиатру малыша лучше водить регулярно, даже если вас как родителя ничего не настораживает).
– Не стесняйтесь поверять доктору любые свои опасения и особенности, которые вы наблюдаете у ребенка. Так как врач осматривает его всего 15-20 минут, а вы наблюдаете ежедневно и почти постоянно. Ваша робость и стеснение не в вашу пользу, – уверяет врач-ортопед Рустам Мустафин. – Чем быстрее выявить проблему, тем больше шансов на хороший исход. Кроме того, не стоит забывать, что вальгусная деформация стопы может быть проявлением более тяжелой патологии, например, неврологической.
Профилактика вальгусной деформации стопы
Так как чаще всего вальгусная деформация стопы у детей происходит вследствие генетической предрасположенности, такую ВДС не предупредить, но профилактика очень эффективна при вторичной ВДС.
- важно исключить травмы и перенапряжение у ребенка;
- спорт для детей нужно выбирать грамотно, посоветоваться с врачом будет не лишним;
- стоит своевременно лечить все заболевания, которые могут привести к ВДС: парезы, параличи, проблемы с нервной системой.
Если же деформация наследственная, то стоит соблюдать несколько советов, чтобы ее не усугублять:
- регулярно заниматься с ребенком физкультурой, особый упор делать на упражнения для укрепления мышц нижних конечностей (их порекомендует врач), можно записать ребенка на плавание;
- соблюдать рациональный режим дня: больше гулять пешком, ездить на велосипеде;
- правильно подбирать обувь.
– Особенно актуальна профилактика в связи с гиподинамией у детей, многие из них большую часть времени проводят у компьютера, что негативно сказывается на развитии их опорно-двигательной системы. Задача родителей – активно вмешиваться в жизнь своих детей и своим примером показывать необходимость активного отдыха, – напоминает врач-ортопед Рустам Мустафин.
Вальгусное плоскостопие
День, когда ребёнок впервые самостоятельно встал на ноги – знаменательное событие для малыша и родителей. Но с этого времени они обязаны придавать значение походке ребёнка. При ходьбе возникает серьёзная нагрузка на неокрепшие косточки детского скелета, появляется угроза развития всевозможных отклонений, связанных с озвученным фактором.
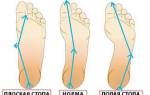
Самое распространённое – плоскостопие. Форм плоскостопия несколько, у маленьких детей часто встречается плоско-вальгусная деформация стоп – указанный диагноз детские ортопеды преимущественно ставят малышам с отклонением в развитии ступней.
Что называют вальгусным плоскостопием
При подобном нарушении происходит снижение высоты свода и уплощение стопы, искривляется её ось. Пяточная кость и пальцы поворачиваются наружу, средняя часть ступни – выгибается внутрь. Если взглянуть на ножки ребёнка сверху, заметно, что контур расположения стоп напоминает букву Х – нарушение называется вальгусным, икс-образным плоскостопием.
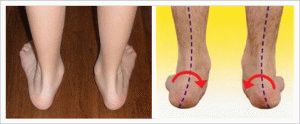
Делая начальные шаги, ребёнок не способен удерживать правильное положение ног при стоянии и ходьбе. Пытаясь сохранить шаткое равновесие, малыш инстинктивно ставит ноги пошире, нажимая на внутренний край стопы – подобная поза создаёт предпосылки для развития плосковальгусной деформации.
Позиция бывает врождённой – хирург-ортопед ставит диагноз в родильном доме – но чаще возникает на фоне естественной слабости мышечно-связочного аппарата ребёнка.
Ряд главных причин возникновения вальгуса стоп:
- Предрасположенность к рахиту. Большинство современных родителей уверены, рахит – заболевание из времён послевоенного полуголодного детства прабабушки, современным детям не угрожает. К сожалению, мнение ошибочно – порой признаки недомогания обнаруживаются у детей из вполне обеспеченных семей. Основная причина патологии детей – неправильное питание. Стол у детей обязан быть сытным и высококалорийным. В рационе детей непременно должен присутствовать полный набор необходимых витаминов и микроэлементов, содержащихся в рыбе, молоке, сыре, куриных яйцах, овощах, фруктах и прочих продуктах «с бабушкиного подворья», становящихся в наше время повсеместных добавок, «идентичных натуральным», менее доступными. Природой обеспечено наличие необходимого для развития детей в материнском молоке, для профилактики рахита крайне важно грудное вскармливание.

Если, невзирая на принятые меры предосторожности, профилактический осмотр у детского ортопеда выявил вальгусное плоскостопие – не нужно отчаиваться Рекомендуется непременно проконсультироваться у невролога: иногда плоскостопие сопутствует нарушениям. Нарушение не принадлежит к числу неизлечимых болезней.
Главные способы лечения нарушения
Способы лечения просты и общедоступны: массаж и лечебная гимнастика. Занятия допустимо и необходимо делать в домашних условиях. Проведение процедур лечения не требует наличия специального образования и сложных профессиональных навыков. Главное – родители обязаны заниматься лечением ежедневно, проявляя максимум терпения и настойчивости.
Примерное описание несложного массажа стоп:
-
Растирание подошвы ребром ладони по направлению от пятки к пальцам и обратно, слегка нажимая на свод стопы, в течение 2-3 мин.
Массаж занимает не более 15 мин, делать нужно как минимум дважды в день, лучше утром и вечером. Показан общеукрепляющий массаж всех групп мышц ноги в целом – от ягодиц до икр.
Лечебная гимнастика в совокупности с массажем при регулярном применении предоставляет гарантию лечения практически от любых форм плоскостопия у детей. Упражнения ЛФК в целом просты. Перечислим отдельные:

- Стойка ноги врозь, колени выпрямлены, ступни повёрнуты внутрь носочками. Попеременные повороты в стороны всем корпусом с одновременным подвёртыванием правой/левой стопы на наружный край.
- Поочерёдное хождение в течение 4-5 мин на носочках, затем на пятках с поджатыми, потом с поднятыми пальцами ног.
- Сидя на стуле, выпрямить ноги, держа ступни на весу, сжимать-разжимать пальцы ног.
- Поднимание ногами с пола различных маленьких предметов.
- Хождение на наружном крае стопы, имитируя «косолапость».
- Хождение по ребристой поверхности, к примеру, по стиральной доске.
- Ходьба по массажному коврику, покупному либо самодельному (с нашитыми на ткань пуговицами).
- Катание ногами деревянной скалки или канцелярских счётов (лучше с деревянными косточками).
Подробные рекомендации по массажу и ЛФК получают в массажном кабинете у инструктора.
При плоскостопии используются и прочие виды лечения: электрофорез, озокеритные обёртывания, грязевые аппликации, ванны для ног с добавлением минеральных солей.
Не стоит сосредотачивать усилия лишь на медицинском направлении лечения. Плоскостопие – не настолько серьёзное заболевание, чтобы наличие нарушения у ребёнка приводило к необходимости соблюдения строгого режима и явным ограничениям активности. Напротив, активные игры на природе и занятия избранными видами спорта способствуют скорейшему избавлению от заболевания. Конечно, тяжёлую и большинство видов лёгкой атлетики, связанных с большими нагрузками на ноги, стоит исключить сразу.
Зато полезно плавание: оно укрепляет мышцы ног, мышечную систему человека в целом. При нахождении в воде значительно уменьшается нагрузка на костный аппарат, что оказывает положительное влияние. Единственное замечание: не нужно непременно стремиться к рекордам, лучше помнить, что главная цель – лечение.
Если перечисленные способы борьбы с вальгусным (либо иным) плоскостопием применяются систематически с момента выявления у ребёнка, с возрастом болезнь полностью исчезнет. Нивелируется риск возникновения болезней: сколиоз, радикулит и остеохондроз позвоночника, артроз суставов и прочих патологий костно-мышечной системы. Юный человек встретит взрослую жизнь, будучи полностью готовым к радостям и трудностям.
Вальгусное плоскостопие у детей: причины возникновения, методы диагностики и лечения
Что такое вальгусное плоскостопие у детей и как его лечить
Вальгусное плоскостопие у детей – это патология, встречающаяся часто. Отмечается снижение показателя высоты свода стоп, наблюдается изменение давления на подошвы с перераспределением пятки и носка на среднюю часть. Взрослые жалуются на усталость, болезненность при длительных активных играх, дети — на неудобную обувь. При осмотре можно отметить компенсаторный разворот ноги в наружном направлении (вальгус ступней).


Причины появления и симптомы у детей
Среди этиологических факторов развития наружного плоскостопия в детском возрасте выделяют:
- врожденные аномалии развития тазобедренного, коленного суставов с увеличением угла разворота наружу и увеличением нагрузки на внутреннюю поверхность ступней;
- слабость ягодичной мускулатуры, связочных структур. При отсутствии должной поддержки идет искривление анатомических структур с перераспределением нагрузки на нижние конечности;
- после травмы икроножного мускула нога находится в полусогнутом состоянии, отсутствует перекат при ходьбе, компенсаторно стопа становится плоской;
- малоактивный образ жизни, без должной нагрузки на стопы;
- отсутствие рационального питания с витаминами, минералами, недостаточны поступление витамина D, плохое усвоение кальция и фосфора;
- тяжелые инфекционные болезни с нарушением костной ткани;
- донашивание обуви после старших детей. Подошва стоптана для правильной поддержки ступней.
Клиническая картина отличается следующими симптомами:
- болезненность, быстрая утомляемость при ходьбе;
- невозможность быстро бегать;
- отечность в области щиколотки и голени ближе к вечеру (при отсутствии патологии сердечно-сосудистой, мочевыделительной систем);
- развитие воспалительных реакций в смежных суставах с местной реакцией (покраснение, боль, припухлость);
- при ходьбе малыш косолапит, стирается на обуви во внутренней части (увеличение нагрузки на эту область);
- ребенку тяжело поставить ноги параллельно.
Степени патологии
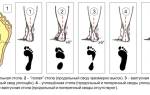
Разделяют четыре степени недуга:
- I степень (дебют искривления). Угол отклонения плюсневой кости незначителен, не превышает 15-19 градусов, межкостные промежутки расширены равномерно. Проявляется болевым синдромом, отечностью при длительных нагрузках, хорошо поддается консервативной терапии.
- II степень (перемещающий свод). Угол отклонения достигает показателей 20-29 градусов, межкостные промежутки значительно расширены, могут быть первые признаки гипертрофии, образования остеофитов. Проявляется ежедневной усталостью и болезненностью в нижних конечностях к вечеру. Терапия при помощи ЛФК, ортопедической обуви, массажа полностью устранит изменения.
- III степень. Угол отклонения достигает отметки в 30 градусов, визуально отмечается снижение продольного свода, смещение большого пальца ноги (халюкс вальгус). Появляется симптоматика при малейшей физической нагрузке. Лечение длительное, избежать оперативной коррекции можно при систематическом воздействии.
- IV степень. Угол отклонения 30-40 градусов. Визуально стопа полностью плоская, свод неотличим, отсутствует. Дискомфорт при передвижении присутствует постоянно. Консервативное лечение неэффективно, прибегают к оперативному исправлению костных структур стоп.


Методы лечения вальгусного плоскостопия
Лечение должно быть комплексным. Следует регулярно соблюдать предписания врача, не пропускать занятия с ребенком (за исключением периодов болезни, высокой температуры), выполнять ЛФК в режиме игры, заинтересовав малыша перед занятием. При назначении медикаментозных препаратов не отклоняться от указанной инструкции, не заниматься самолечением. При выполнении таких условий излечение будет более быстрое, пройдет для ребенка незаметно. На 1-2 стадии достаточно лечебного массажа, выполнения физкультуры в домашних условиях.
К перечню возможных методов коррекции относят:
- лечебный массаж, самомассаж (массаж одним из родителей);
- применение специальных корректоров, ортопедической обуви;
- комплекс лечебных упражнений, физиотерапевтические процедуры;
- налаживание сбалансированного питания с обогащением пищи витаминами и минералами;
- применение местных процедур (ванночки для ног, хождение босиком, по траве, гальке).
Массаж с грудничкового возраста помогает наладить микроциркуляцию, налаживает суставные сочленения и процесс выработки синовиальной жидкости, расслабляет, укрепляет мышечно-связочные структуры.
Физиопроцедуры применяют во вспомогательных целях для восстановления чувствительности, снятия мышечных зажимов, чтобы избавляться от воспаления и отечности в нижних конечностях. Применяют аппликации из парафина и озокерита, УВЧ, бальнеотерапию, электрофорез.
Главная роль отводится лечебной гимнастике и родительскому контролю над ежедневным выполнением физических упражнений, у самых маленьких – участие родителя в зарядке для стоп в форме игры. Дети подросткового возраста могут выполнять упражнения самостоятельно.
Среди наиболее эффективных методов воздействия и упражнений выделяют:
- Хождение по ортопедическому коврику с различным видом покрытия – шарики, гладкие камешки, зеленая травка, песок. Приспособления имитируют хождение босиком по различным поверхностям.
- Передвижение стоп по типу гусеницы. Движение стопой совершается вперед-назад, сгибая стопы в переднем и пяточном отделе, имитируя плавный ход гусеницы.
- Упражнение «Мишка». Ребенок попеременно ходит на внутренней, внешней стороне стопы, пытаясь изобразить косолапого медвежонка. Можно сопровождать действие одноименной веселой детской песней.
- Наработка моторики пальцев ног. По полу разбрасывают мелкие листочки, ручки, карандаши, ребенок без помощи рук должен собрать все в контейнер.
- Хождение на носочках с перекатом в конце на пятку является хорошим приемом самомассажа.
- Упражнения с применением специальных массажных мячиков, ползание по канату, упражнения на балансире отлично развивают разные отделы стоп и мышц голеностопа.
Виды гимнастических, акробатических упражнений выполняются под контролем взрослого – родителя или тренера.
Среди вариантов оперативного вмешательства выделяют виды:
- Иссечение экзостоза (костная шишка) и репозиция ступни.
- Артропластика костей с использованием аутоимплантантов или фиксирующих металлоконструкций.
- Артродез плюснеклиновидного соединения с пластикой стопы для дальнейшего комфортного передвижения.
- Шевронная остеотомия и релизинг плюснефалангового сочленения для уменьшения расстояния угла расхождения межкостного пространства.
- Лазерная коррекция и шлифовка послеоперационного разреза. Минимально инвазивная операция с быстрым восстановлением.
Для оптимального выбора метода решения и благоприятного исхода стоит обращаться за медицинской помощью при первых признаках заболевания и не пускать развитие патологического процесса на самотек.
Мнение доктора Комаровского о дефекте
Доктор Комаровский Е.О. выделяет несколько триггеров формирования вальгуса в детском возрасте:
- нет возможности сбалансировать продольный свод при постоянном хождении только по ровным поверхностям или в обуви (дома, на улице);
- неправильный подбор первой обуви, без учета будущего прогиба стопы. Обувь не гнется, стелька твердая, неподатливая. Нет переката при активной ходьбе, провоцируется уплощение свода;
- ранняя постановка ребенка на ноги (желание родителей поскорее научить ходить), повышенная нагрузка в комплексе с незрелым костно-мышечным аппаратом уплощают подошву;
- ношение шлепанцев и чрезмерно свободной обуви. Отсутствует упор на пятку, смещается давление на среднюю часть ступни.
Комаровский Е.О. советует не паниковать преждевременно, у всех младенцев присутствует плоскостопие, свод стоп формируется к 5-6 годам, окончательно сформирован лишь в 10-12 лет. Исправлять аномальные нарушения можно при условии родительского контроля, регулярных занятий с малышом, подборе коррекционных ортопедических супинаторов на время, когда проходит курс лечение вальгусного плоскостопия. Только врожденные аномалии требуют оперативного вмешательства. При остальных подвидах уплощения стоп можно обойтись консервативными методиками воздействия.
Возможные осложнения и прогноз лечения
При регулярных занятиях с ребенком гимнастикой, развивающими стопу играми, подборе ортопедической обуви с супинаторами и выполнением массажа стоп можно добиться полного исчезновения уплощения свода ступни.
Что такое, особенности и симптомы плосковальгусной деформации стопы у взрослых
Плоско вальгусная стопа – это уплощение продольного и/или поперечного свода ступни, которое проявляется на двух ногах одновременно. Может появиться в детском возрасте или у взрослых – при деформации стоп от неправильно подобранной обуви и внутренних заболеваний человека. Уплощение вызывает дискомфорт при движении, болезненность. Заболевание требует длительной коррекции, процесс лечения может быть трудным, понадобится оперативная репозиция с восстановлением анатомической структуры стопы.


Что такое и код по МКБ-10
Плоско вальгусная деформация стоп (ПВДС) – нарушение строения стоп с отклонением пальцев относительно нормы, расширение межпальцевых промежутков, смещение плюсневых костей. Согласно международной классификации болезней МКБ-10, заболеваниям подошв с уплощением присвоен код M21.0.
При вальгусе ступни средний отдел смешен вниз (расстояние от пола до возвышения «арки» свода значительно меньше, чем должно быть), а пальцы и пятка компенсаторно изгибаются наружу. При отсутствии лечения прогресс патологического деформирующего процесса осложняется Х-образной деформацией коленных суставов, воспалительной реакцией в голеностопе и тазобедренном суставе, поражением связок, мускулатуры. Изменения происходят вследствие смещения точек опоры, перераспределения давления на суставы.


Причины появления и симптомы у взрослых
Провоцирующие факторы развития уплощения сводов стоп выделяют в следующие категории:
- Врожденный фактор. Внутриутробная патология развития костной системы, мускулатуры может проявиться в зрелом возрасте или у новорожденного.
- Малоактивный образ жизни со слабостью костно-мышечного аппарата, последствие аномального чрезмерного растяжения связок, частой микротравматизацией суставных соединений.
- Травмы в анамнезе: ушибы, переломы, надрыв мускулов, перерастяжение сухожилий.
- Нерациональное питание с дефицитом витаминно-минерального компонента, анемией, результат йододефицитных состояний.
- На фоне основного заболевания инфекционного характера, патологии желез внутренней секреции, с дегенеративно-деструктивными изменениями в костной ткани.
- Часто диагностируют у женщин в связи с ношением высоких каблуков, профессии «на ногах» (парикмахер, учитель, консультант-продавец). У мужчин определяют плосковальгусный изгиб плоскостопия при неправильном подборе спортивной обуви.
- Патология опорно-двигательного аппарата со смещением точек опоры. Как последствие заболеваний: бурсит, артроз, артрит, деформация Тейлора.
- Первично неправильный процесс исправлений патологии варусный изгиб стоп с провокацией вальгуса. Отличие во внутреннем завороте стопы и, наоборот, при вальгусе — во внешнем.
Симптомокомплекс объединяет различные проявления:
- болезненность при беге, длительной ходьбе, а при тяжелых формах боль возникает, если просто встать на ноги;
- иррадиация боли в голеностоп, колени, таз, спинной отдел позвоночного столба;
- быстрая утомляемость;
- отечность, припухлость в области лодыжек, щиколоток, которая самостоятельно исчезает после отдыха;
- нарушения осанки (сколиоз, кифоз, лордоз);
- смещение межпозвонковых дисков с формированием грыж;
- частое появление мозолей, язвочек на подошве, между пальцами (пластырь не помогает);
- тяжелая походка с перекатыванием с ноги на ногу.
Методы диагностики
Диагностический комплекс начинается с предварительной очной консультации у врача общего профиля (педиатр, семейный врач, терапевт) с дальнейшим обследованием у узкопрофильного специалиста – доктора-ортопеда.
Врач обращает внимание на искривление лодыжек, отмечает стадию, уровень уплощения свода ступней, имеются ли в наличии осложнения, смещение внутренней части стопы.
Для постановки окончательного диагноза назначают исследования:
- рентгенография в двух проекциях, на рентген-снимке определяют насколько развит процесс деформации, ортопед намечает дальнейшую тактику лечения;
- классическая подометрия по Фридлянду, с отпечатком стопы на чистом листе бумаги, изучением уровня сглаживания сводов;
- компьютерная плантография с расчетом до миллиметров смещения, определения точек давления на стопу;
- дополнительно могут проводить ультразвуковую диагностику голеностопа, коленных сочленений на наличие осложнений.


Реконструкция стопы при плоско вальгусной деформации
Оперативное вмешательство с целью реконструкции подошвенной части стопы применяют, если нет эффекта от консервативного лечения. Оно включает гимнастику (комплекс для детей рекомендует Комаровский Е.О.) с ездой на велосипеде и занятием на ортобалансире. Практикуется установка отрезов, ношение специальных стелек и супинаторов. Важны занятия хореографией, выполнение упражнений ЛФК, массаж, физиотерапевтические процедуры.
Все виды оперативного хирургического вмешательства подразумевают цепочку действий:
- удаление аномального нароста с репозицией плюсневых костей;
- обязательное условие – фиксация в физиологическом положении суставов – межфаланговых, голеностопа;
- при необходимости производится аутотрансплантация сухожилий (пересадки из собственных тканей, воссоздание поддержки стоп);
- имплантация суставных соединений.
Восстановительный период составляет от 21 до 60 дней, в зависимости от регенераторных свойств организма, возраста пациента и сложности операции. Рекомендуется соблюдать домашний постельный режим первое время, наблюдаться у лечащего врача для уточнения степени заживления ступней.
Возможные осложнения
При тяжелых формах и отсутствии лечения вальгусного плоскостопия могут возникать осложнения:
- прогрессирующая слабость мускулатуры, связочного аппарата нижних конечностей;
- деформация пальцев ступней, образование косточек, наростов на большом пальце;
- постоянная боль, которая сковывает, иррадиирует в пах, поясницу, спину;
- возникает прихрамывание, со временем перерождается в укорочение одной конечности по причине спазма мышц, сухожилий;
- отсрочка от службы в армии (призывник не может служить с тяжелыми видами плоскостопия);
- воспаление, отек, деформация суставов нижних конечностей (бурсит, синовиит, миозит различных групп мышц);
- вследствие деформации пальцев возникают мозоли, натоптыши, мокнущие раны, язвы, которые долго заживают;
- повышенный риск травм и переломов по причине дегенеративно-деструктивных процессов, слабости мышечного каркаса.
Необходимо своевременно обращаться за квалифицированной помощью, выполнять указания врача-ортопеда и носить удобную ортопедическую обувь. Тогда риск осложнений минимален, излечение эффективно.