Дисплазия железистого эпителия
Причины развития дисплазии эпителия и ее признаки
Дисплазия эпителия – нарушение структуры клеток. Данное заболевание может встречаться в любом месте организма, где имеются эпителиальные ткани. Опасность патологии состоит в том, что есть риск перерождения в злокачественную форму. Как выявить и вылечить дисплазию?
Причины
Причиной развития дисплазии клеток эпителия может быть один или несколько провоцирующих факторов. Как правило, к возникновению приводит совокупность нескольких негативных явлений.
В перечень возможных причин включают следующее:

- Гормональный дисбаланс в организме.
- Генетическая предрасположенность.
- Воспалительные процессы.
- Инфекционные болезни.
- Повреждения эпителия органов.
- Сбой обменных процессов в организме.
- Проживание в местности с плохой экологической обстановкой.
Нельзя сбрасывать со счетов и образ жизни человека. От него тоже многое зависит. Вероятность развития недуга повышается, если увлекаться спиртными напитками, курить, мало двигаться, употреблять в пищу вредные продукты.
Стадии развития и виды
Дисплазия развивается в несколько стадий. Выделяют следующие формы:
Они отличаются друг от друга обширностью поражения, проявляющейся симптоматикой. Слабую дисплазию плоского эпителия выявить удается редко, потому что она не беспокоит пациентов неприятными признаками. На средней стадии уже начинают возникать симптомы, но не слишком выраженные, поэтому многие не обращают на них внимание. При тяжелой степени же не заметить недуг практически невозможно.
По типу пораженных клеток врачи выделяют дисплазию железистого эпителия и дисплазию клеток плоского эпителия. Первый вид наблюдается чаще всего у женщин, потому что такие ткани выстилают половые органы. Но еще они есть в пищеварительном тракте. Второй вид можно встретить нередко в легких.
Симптомы
Клиническая картина заболевания зависит от степени его развития. Если имеется слабая форма дисплазии цилиндрического или иного эпителия, то симптомы могут не проявляться вовсе. Они будут возникать по мере прогрессирования болезни и застанут врасплох только при переходе в тяжелую степень.
Перечень признаков зависит от того, какой именно орган поражен. Если образовалась дисплазия железистого эпителия в матке или влагалище у женщины, то возможны такие проявления как:
- Болезненность внизу живота.
- Кровянистые выделения.
- Дискомфорт во время полового контакта.
- Проблемы с зачатием ребенка.
- Ощущение зуда и сухость во влагалище.
- Маточные кровотечения.
Если поражены пищеварительные органы, то наблюдаются такие симптомы как:
- Болевой синдром в пораженном органе.
- Повышенное газообразование.
- Изжога.
- Отрыжка.
- Тошнота.
При поражении клеток плоского эпителия в легких у пациента проявляется одышка, кашель, боль в грудной клетке.
Диагностика и лечение
Диагноз ставится на основе проведенного обследования. В зависимости от того, какой орган болен, подбираются необходимые диагностические методики. К примеру, при поражении шейки матки применяют кольпоскопию, кишечника – колоноскопию и так далее. Многие органы можно проверить с помощью ультразвукового исследования, компьютерной и магнитно-резонансной томографии.

Лечение дисплазии цилиндрического или плоского эпителия проводится часто оперативным путем. Медикаменты чаще всего назначаются как дополнение. Например, если патология развивается на фоне воспаления, применяют противовоспалительные средства, если ослаблена иммунная система – иммуномодуляторы.
При слабой стадии доктора могут использовать наблюдательную тактику. Но при дисплазии 3 степени без медицинского вмешательства не обойтись. Операция может быть выполнена, как отрытым, так и эндоскопическим путем. Выбор метода зависит от локализации очага, общего состояния организма пациента, стадии патологии. Чтобы никогда не узнать, что такое дисплазия, нужно вести здоровый образ жизни и чаще посещать врачей для профилактических осмотров.
Происхождение опухолей и причины развития дисплазий
Опухоль с точки зрения места среди общепатологчиеских процессов можно представить как патологическую регенерацию, возникающую вследствие нарушения роста и развития тканей. В отличие от неопухолевых нарушений для опухоли прежде всего характерна утрата ответа на контролирующие воздействия организма. Она не абсолютна, ибо опухоли отвечают на изменения питания, кровообращения, гормональные влияния, почему, в частности нельзя говорить об их автономности. Но в большинстве своем процесс размножения опухолевых клеток происходит в условиях нарушения подчиненности координирующим и коррелирующим факторам пролиферации, созревания и дифференцировки.
Три типа нарушений тканевой дифференцировки:
- врожденные пороки развития;
- метаплазия;
- дисплазия.
Врожденные пороки в виде гетеротопии, т. е. смещения органа или части его в эмбриональном периоде (ткани щитовидной железы в языке, коры надпочечника в почке) или гетероплазии, т. е. нарушения дифференцировки в развивающейся ткани (слизистая оболочка желудка в меккелевом дивертикуле, хрящ в гипоплазированной почке). Иногда эктопированная ткань становится источником возникновения истинной злокачественной опухоли (инсулома из ткани поджелудочной железы в стенке желудка или кишки, рак из ткани молочной железы, эктопированной в наружные половые органы и т. п.).
Метаплазия (греч. meta – переход из одного состояния в другое; plasis – формирование) – стойкое превращение генетически родственных тканей одной в другую. Она развивается в постнатальном периоде вследствие хронического раздражения, хронического воспаления, при нарушении питания.
Например, в мочевом пузыре при хроническом воспалении переходный эпителий превращается в многослойный плоский или в призматический железистый, что сопровождается слизеобразованием;
- в дыхательных путях при дефиците витамина А, при курении, при длительном раздражении различными химическими продуктами железистый эпителий превращается в многослойный плоский эпителий;
- при дисгормональных процессах эпителий ацинусов и протоков молочной железы превращается в эпителий, напоминающий таковой в апокриновых потовых железах, или в многослойный;
- дисгормональная простатопатия может сопровождаться метаплазией железистого эпителия предстательной железы в многослойный плоский эпителий;
- в желудке при хроническом гастрите часто в слизистой оболочке появляются высокие призматические клетки, напоминающие колоноциты, между которыми располагаются бокаловидные клетки (неполная кишечная метаплазия) или клетки тонкокишечного эпителия (полная кишечная метаплазия);
- в соединительной ткани может происходить образование кости и хряща в посттравматических рубцах, стенках сосудов, миомах матки, аденомах щитовидной железы;
- при различных болезнях в лимфатических узлах, селезенке, печени могут появляться очаги экстрамедуллярного кроветворения с образованием миелоидной ткани (миелоидная метаплазия).
Дисплазия – состояние, характеризующееся атипизмом части эпителиального пласта (эпителиального комплекса), утратой полярности и/или слоистости при отсутствии инвазивного роста. В зависимости от степени выраженности атипизма различают следующие виды дисплазии:
- легкая (дисплазия I), при которой атипизм охватывает 1/3 эпителиального пласта (комплекса);
- умеренная (дисплазия II) – атипизм охватывает 1/2 – 2/3 эпителиального пласта (комплекса);
- тяжелая (дисплазия III) – более 2/3 эпителиального пласта (комплекса), но не весь.
В многослойном плоском эпителии дисплазия проявляется в очаговой пролиферации с нарушением вертикальной анизоморфности (т. е. неоднородности), базально-клеточной гиперплазии, полиморфизме, гиперхроматозе ядер, увеличении размеров ядер, увеличении P/N, гипер- и паракератозе, увеличение МИ. Нарастают проявления дисплазии снизу вверх.
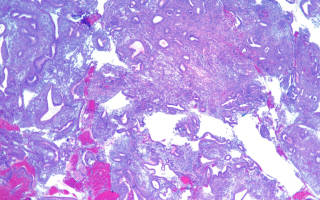
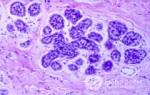
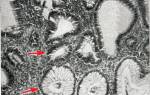
В железистом эпителии дисплазия проявляется дезорганизацией железистых структур, атипизмом и хаотичным расположением желез с увеличением ветвистости и упрощением их строения, почкованием, сосочковыми разрастаниями; полиморфизмом, гиперхроматозом ядер, базофилией цитоплазмы, увеличением P/N, смещением ядер к просвету, многорядностью, появлением фокусов ороговения, нарушением секреции (появление, усиление, ослабление).
Начинается дисплазия обычно в камбиальных зонах железистых органов (в желудке – в шейках и перешейках желез; в толстой кишке – в поверхностных отделах; в дольках молочной железы – в области “почек роста”, то есть в месте перехода внутридолькового протока в ацинус; в печени – на периферии долек). Оценить степень дисплазии в железистом эпителии гораздо сложнее, чем в многослойном эпителии.
Нередко дисплазия возникает на фоне регенерации, гиперплазии и особенно на фоне метаплазии (дисплазия на фоне энтеролизации слизистой оболочки желудка, дисплазия эпидермизированных желез или пролиферирующих резервных клеток в шейке матки, дисплазия в аденомах желудка, кишечника).
Вместе с тем, вероятность малигнизации регенерирующего, гиперплазированного, метаплазированного эпителия достаточно низка, возрастая при появлении признаков дисплазии.
Причины трансформации дисплазии в рак неясны.
По своей природе дисплазия представляет собой обратимое и до поры контролируемое нарушение дифференцировки эпителия (или другой ткани) предракового характера в результате пролиферации камбиальных элементов (стволовых клеток, недифференцированных клеток-предшественников). Признаки дисплазии, как уже было сказано, появляются сначала в так называемых камбиальных зонах органов и обычно постепенно распространяются по вектору созревания соответствующих клеток.
Автор учения о прогресии Фулдс образно рассматривает дисплазию как “несовершенный рак”, а малигнизацию – как один из последних этапов опухолевой прогрессии. В диспластических очагах клеточный состав часто имеет более пестрый характер, чем в опухоли на ранних стадиях.
Нередко в качестве синонима дисплазии неоправданно употребляют такие понятия, как “атипическая гиперплазия”, “аденоматозная гиперплазия”, “атипическая регенерация, “атипическая метаплазия”.
Carcinoma in situ (термин впервые употребил Бродерс в 1932 году) – стадия рака, на которой не отмечается инфильтративного роста. При этом происходит полное замещение эпителиального пласта атипичными клетками (по сути опухолевыми). Единственное отличие от рака состоит в сохранении базальной мембраны и отсутствии внедрения опухолевых клеток в подлежащие ткани. При этом под эпителием часто отмечается лимфоидно-макрофагальная инфильтрация, резко убывающая при появлении микроинвазии и особенно при инвазивном раке.
Существует также понятие о раннем раке, который может регрессировать. Оно используется преимущественно по отношению к раку в полых органах. Ранний рак представляет собой полностью сформированную раковую опухоль (есть инвазия, но ограниченная только слизистой оболочкой при сохранности собственной мышечной пластинки). О поверхностном раке говорят, когда исчезает базальная мембрана желез в отдельных участках слизистой оболочки. Принято также говорить о микроинвазивном раке , когда есть инвазия в подлежащие ткани, но ее глубина не превышает 3 мм.
Происхождение опухолей и причины развития дисплазий
Опухоль с точки зрения места среди общепатологчиеских процессов можно представить как патологическую регенерацию, возникающую вследствие нарушения роста и развития тканей. В отличие от неопухолевых нарушений для опухоли прежде всего характерна утрата ответа на контролирующие воздействия организма. Она не абсолютна, ибо опухоли отвечают на изменения питания, кровообращения, гормональные влияния, почему, в частности нельзя говорить об их автономности. Но в большинстве своем процесс размножения опухолевых клеток происходит в условиях нарушения подчиненности координирующим и коррелирующим факторам пролиферации, созревания и дифференцировки.
Три типа нарушений тканевой дифференцировки:
- врожденные пороки развития;
- метаплазия;
- дисплазия.
Врожденные пороки в виде гетеротопии, т. е. смещения органа или части его в эмбриональном периоде (ткани щитовидной железы в языке, коры надпочечника в почке) или гетероплазии, т. е. нарушения дифференцировки в развивающейся ткани (слизистая оболочка желудка в меккелевом дивертикуле, хрящ в гипоплазированной почке). Иногда эктопированная ткань становится источником возникновения истинной злокачественной опухоли (инсулома из ткани поджелудочной железы в стенке желудка или кишки, рак из ткани молочной железы, эктопированной в наружные половые органы и т. п.).
Метаплазия (греч. meta – переход из одного состояния в другое; plasis – формирование) – стойкое превращение генетически родственных тканей одной в другую. Она развивается в постнатальном периоде вследствие хронического раздражения, хронического воспаления, при нарушении питания.
Например, в мочевом пузыре при хроническом воспалении переходный эпителий превращается в многослойный плоский или в призматический железистый, что сопровождается слизеобразованием;
- в дыхательных путях при дефиците витамина А, при курении, при длительном раздражении различными химическими продуктами железистый эпителий превращается в многослойный плоский эпителий;
- при дисгормональных процессах эпителий ацинусов и протоков молочной железы превращается в эпителий, напоминающий таковой в апокриновых потовых железах, или в многослойный;
- дисгормональная простатопатия может сопровождаться метаплазией железистого эпителия предстательной железы в многослойный плоский эпителий;
- в желудке при хроническом гастрите часто в слизистой оболочке появляются высокие призматические клетки, напоминающие колоноциты, между которыми располагаются бокаловидные клетки (неполная кишечная метаплазия) или клетки тонкокишечного эпителия (полная кишечная метаплазия);
- в соединительной ткани может происходить образование кости и хряща в посттравматических рубцах, стенках сосудов, миомах матки, аденомах щитовидной железы;
- при различных болезнях в лимфатических узлах, селезенке, печени могут появляться очаги экстрамедуллярного кроветворения с образованием миелоидной ткани (миелоидная метаплазия).
Дисплазия – состояние, характеризующееся атипизмом части эпителиального пласта (эпителиального комплекса), утратой полярности и/или слоистости при отсутствии инвазивного роста. В зависимости от степени выраженности атипизма различают следующие виды дисплазии:
- легкая (дисплазия I), при которой атипизм охватывает 1/3 эпителиального пласта (комплекса);
- умеренная (дисплазия II) – атипизм охватывает 1/2 – 2/3 эпителиального пласта (комплекса);
- тяжелая (дисплазия III) – более 2/3 эпителиального пласта (комплекса), но не весь.
В многослойном плоском эпителии дисплазия проявляется в очаговой пролиферации с нарушением вертикальной анизоморфности (т. е. неоднородности), базально-клеточной гиперплазии, полиморфизме, гиперхроматозе ядер, увеличении размеров ядер, увеличении P/N, гипер- и паракератозе, увеличение МИ. Нарастают проявления дисплазии снизу вверх.
В железистом эпителии дисплазия проявляется дезорганизацией железистых структур, атипизмом и хаотичным расположением желез с увеличением ветвистости и упрощением их строения, почкованием, сосочковыми разрастаниями; полиморфизмом, гиперхроматозом ядер, базофилией цитоплазмы, увеличением P/N, смещением ядер к просвету, многорядностью, появлением фокусов ороговения, нарушением секреции (появление, усиление, ослабление).
Начинается дисплазия обычно в камбиальных зонах железистых органов (в желудке – в шейках и перешейках желез; в толстой кишке – в поверхностных отделах; в дольках молочной железы – в области “почек роста”, то есть в месте перехода внутридолькового протока в ацинус; в печени – на периферии долек). Оценить степень дисплазии в железистом эпителии гораздо сложнее, чем в многослойном эпителии.
Нередко дисплазия возникает на фоне регенерации, гиперплазии и особенно на фоне метаплазии (дисплазия на фоне энтеролизации слизистой оболочки желудка, дисплазия эпидермизированных желез или пролиферирующих резервных клеток в шейке матки, дисплазия в аденомах желудка, кишечника).
Вместе с тем, вероятность малигнизации регенерирующего, гиперплазированного, метаплазированного эпителия достаточно низка, возрастая при появлении признаков дисплазии.
Причины трансформации дисплазии в рак неясны.
По своей природе дисплазия представляет собой обратимое и до поры контролируемое нарушение дифференцировки эпителия (или другой ткани) предракового характера в результате пролиферации камбиальных элементов (стволовых клеток, недифференцированных клеток-предшественников). Признаки дисплазии, как уже было сказано, появляются сначала в так называемых камбиальных зонах органов и обычно постепенно распространяются по вектору созревания соответствующих клеток.
Автор учения о прогресии Фулдс образно рассматривает дисплазию как “несовершенный рак”, а малигнизацию – как один из последних этапов опухолевой прогрессии. В диспластических очагах клеточный состав часто имеет более пестрый характер, чем в опухоли на ранних стадиях.
Нередко в качестве синонима дисплазии неоправданно употребляют такие понятия, как “атипическая гиперплазия”, “аденоматозная гиперплазия”, “атипическая регенерация, “атипическая метаплазия”.
Carcinoma in situ (термин впервые употребил Бродерс в 1932 году) – стадия рака, на которой не отмечается инфильтративного роста. При этом происходит полное замещение эпителиального пласта атипичными клетками (по сути опухолевыми). Единственное отличие от рака состоит в сохранении базальной мембраны и отсутствии внедрения опухолевых клеток в подлежащие ткани. При этом под эпителием часто отмечается лимфоидно-макрофагальная инфильтрация, резко убывающая при появлении микроинвазии и особенно при инвазивном раке.
Существует также понятие о раннем раке, который может регрессировать. Оно используется преимущественно по отношению к раку в полых органах. Ранний рак представляет собой полностью сформированную раковую опухоль (есть инвазия, но ограниченная только слизистой оболочкой при сохранности собственной мышечной пластинки). О поверхностном раке говорят, когда исчезает базальная мембрана желез в отдельных участках слизистой оболочки. Принято также говорить о микроинвазивном раке , когда есть инвазия в подлежащие ткани, но ее глубина не превышает 3 мм.
Цитологическая диагностика заболеваний шейки матки
Цитологическое исследование мазков из шейки матки позволяет оценить состояние слизистой оболочки, наличие или отсутствие признаков патологических процессов (реактивных, предопухолевых, опухолей). При выявлении другими лабораторными методами инфекционного агента (вирус папилломы человека, бактериальные и паразитарные инфекции), цитологический метод позволяет оценить реакцию организма на инфекционный агент, наличие или отсутствие признаков повреждения, пролиферации, метаплазии или трансформации эпителия. Возможно также при исследовании мазка определить причину изменений эпителия (наличие воспаления с ориентировочным или уверенным определением патогенной микробиоты (микрофлоры), патологических процессов, связанных с гормональным, лекарственным, механическим, лучевым воздействием на организм женщины и шейку матки, состояний, чреватых опасностью возникновения дисплазии и рака шейки матки, а при их развитии установить правильный диагноз. В связи с этим цитологическое исследование применяют как при скрининге (мазки с визуально нормальной шейки матки), так и при наличии видимых при гинекологическом осмотре изменений слизистой оболочки.
Получение материала
Рак шейки матки чаще всего развивается в зоне трансформации, ему предшествуют фоновые процессы и внутриэпителиальные поражения (дисплазия эпителия), которые могут располагаться на небольших участках, поэтому важно, чтобы материал был получен со всей поверхности шейки матки, особенно из зоны стыка плоского и цилиндрического эпителия. Число измененных клеток в мазке бывает различным, и если их мало, то увеличивается вероятность, что патологические изменения могут быть пропущены при просмотре препарата. Для эффективного цитологического исследования необходимо учитывать:
- при профилактических осмотрах цитологические мазки следует брать у женщин независимо от жалоб, наличия или отсутствия изменений слизистой оболочки. Цитологическое исследование следует повторять не реже, чем раз в три года;
- желательно получать мазки не ранее, чем на 5-е сутки менструального цикла и не позднее, чем за 5 суток до предполагаемого начала менструации;
- нельзя брать материал в течение 48 ч после полового контакта, использования любрикантов, раствора уксуса или Люголя, тампонов или спермицидов, спринцевания, введения во влагалище медикаментов, свечей, кремов, в т. ч. кремов для выполнения ультразвукового исследования;
- беременность – не лучшее время для скрининга, так как возможны неправильные результаты, но, если нет уверенности, что женщина придет на обследование после родов, лучше мазки взять;
- при симптомах острой инфекции желательно получать мазки с целью обследования и выявления патологических изменений эпителия, этиологического агента; также необходим цитологический контроль после лечения, но не ранее, чем через 2 мес. после окончания курса.
Материал из шейки матки должен брать врач-гинеколог или (при скрининге, профилактическом осмотре) хорошо обученная медицинская сестра (акушерка).
Важно, чтобы в мазок попадал материал из зоны трансформации, так как около 90% опухолей исходит из зоны стыка плоского и цилиндрического эпителия и зоны трансформации и только 10% из цилиндрического эпителия цервикального канала.
С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush). При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала.
Перед получением материала шейку матки обнажают в “зеркалах”, дополнительных манипуляций не проводят (шейку не смазывают, слизь не удаляют; если слизи много – ее аккуратно снимают ватным тампоном, не надавливая на шейку матки.). Щетку (шпатель Эйра) вводят в наружный зев шейки матки, осторожно направляя центральную часть приспособления по оси цервикального канала. Далее ее наконечник поворачивают на 360° (по часовой стрелке), достигая тем самым получения достаточного числа клеток из эктоцервикса и из зоны трансформации. Введение инструмента выполняют очень бережно, стараясь не повредить шейку матки. Затем щетку (шпатель) выводят из канала.
Приготовление препаратов
Перенос образца на предметное стекло (традиционный мазок) должен происходить быстро, без подсушивания и потери прилипших к инструменту слизи и клеток. Обязательно перенести на стекло материал с обеих сторон шпателя или щетки.
Если предполагается приготовление тонкослойного препарата с помощью метода жидкостной цитологии, головку щетки отсоединяют от ручки и помещают в контейнер со стабилизирующим раствором.
Фиксация мазков выполняется в зависимости от предполагаемого метода окрашивания.
Окрашивание по Папаниколау и гематоксилин-эозином наиболее информативны в оценке изменений эпителия шейки матки; любая модификация метода Романовского несколько уступает этим методам, однако при наличии опыта позволяет правильно оценить и характер патологических процессов в эпителии и микрофлору.
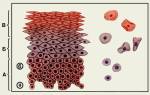
Клеточный состав мазков представлен слущенными клетками, находящимися на поверхности эпителиального пласта. При адекватном получении материала с поверхности слизистой оболочки шейки матки и из цервикального канала в мазок попадают клетки влагалищной порции шейки матки (многослойный плоский неороговевающий эпителий), зоны стыка или трансформации (цилиндрический и, при наличии плоскоклеточной метаплазии, метаплазированный эпителий) и клетки цервикального канала (цилиндрический эпителий). Условно клетки многослойного плоского неороговевающего эпителия принято делить на четыре типа: поверхностные, промежуточные, парабазальные, базальные. Чем лучше выражена способность эпителия к созреванию, тем более зрелые клетки попадают в мазок. При атрофических изменениях на поверхности эпителиального пласта расположены менее зрелые клетки.
Интерпретация результатов цитологического исследования
Наиболее распространенная в настоящее время – классификация Bethesda (The Bethesda System), разработанная в США в 1988 г, в которую вносили несколько изменений. Классификация создана для более эффективной передачи информации из лаборатории врачам клинических специальностей и обеспечения стандартизации лечения диагностированных нарушений, а также последующего наблюдения за больными.
В классификации Bethesda выделяют плоскоклеточные интраэпителиальные поражения низкой и высокой степени (squamous intraepithelial lesions of low grade and high grade – LSIL и HSIL) и инвазивный рак. Плоскоклеточные интраэпителиальные поражения низкой степени включают изменения, связанные с папилломавирусной инфекцией и слабой дисплазией (CIN I), высокой степени – умеренную дисплазию (CIN II), тяжелую дисплазию (CIN III) и внутриэпителиальный рак (cr in situ). В этой классификации имеются также указания на специфические инфекционные агенты, вызывающие заболевания, передавае мые половым путем.
Для обозначения клеточных изменений, которые трудно дифференцировать между реактивными состояниями и дисплазией предложен термин ASCUS – atypical squamous cells of undetermined significance (клетки плоского эпителия с атипией неясного значения). Для клинициста этот термин мало информативен, однако он нацеливает врача на то, что данная пациентка нуждается в обследовании и/или в динамическом наблюдении. В классификацию Bethesda в настоящее время введен также термин NILM – no intraepithelial lesion or malignancy, объединяющий норму, доброкачественные изменения, реактивные изменения.
Так как данные классификации используются в практике врача-цитолога, ниже приведены параллели между классификацией Bethesda и классификацией, распространенной в России (Табл. 22). Цитологическое стандартизованное заключениепо материалу из шейки матки (форма № 446/у), утверждено приказом Минздрава России от 24.04.2003 № 174.
Причины получения неполноценного материала различны, поэтому цитолог перечисляет типы клеток, обнаруженные в мазках и по возможности указывает причину, по которой материал признан неполноценным.