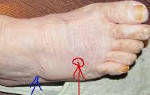
Боль в плюсневой части стопы при ходьбе
Болят плюсневые суставы
Боль в плюсневых суставах появляется при вальгусной деформации ног, косолапости, плоскостопии, эндокринных заболеваниях, воспалительных процессах или парезе стоп. Болезненность сопровождается покраснением кожи, нарушением походки, суставной деформацией. Чтобы выявить этиологию боли, рекомендуется обратиться к врачу, который проведет диагностику и назначит эффективную терапию.

Причины возникновения болей в стопе
Вальгусная деформация стоп
При этом недуге большой палец деформируется внутрь в области соединения фаланги и плюсневой кости. Состояние сопровождается образованием «косточки», чувством тяжести и усталости в ногах, ноющей болью. Искривление большого пальца влечет деформацию других фаланг, что провоцирует нарушение походки и затрудненность передвижения. Причины болезни следующие:
- генетическая предрасположенность;
- ношение обуви с узким носком;
- плоскостопие;
- гормональный сбой.
Вернуться к оглавлению
Косолапость
Эквиноварус чаще всего бывает врожденным и характеризуется подворотом стопы и отклонением пальцев внутрь. При ходьбе человек опирается только на внешний край подошвы. Неправильное распределение нагрузки провоцирует болевой синдром не только в плюсневых суставах, но и в голени, а также сопровождается мышечной атрофией. Этиология недуга:
- вредные привычки матери во время беременности;
- маловодие;
- врожденная аномалия мышц;
- патологии скелета.
Вернуться к оглавлению
Плоскостопие
Многие патологии подвижных соединений плюсны возникают вследствие травм, поэтому даже незначительные повреждения костей следует лечить вовремя.
Недуг характеризуется опущением свода продольно, при котором нагрузка распределяется на всю поверхность подошвы или поперечно, когда упор приходится только на плюсневые суставы. Симптомы проявляются в виде ноющих болей, отдающих в спину, чувства тяжести в ногах, отечности щиколоток, появления мозолей у основания пальцев. Патология возникает вследствие факторов, таких как:
- ношение обуви на высоких каблуках;
- недостаток витамина D (рахит);
- избыток или недостаток физических нагрузок.
Вернуться к оглавлению
Акромегалия
Болезнь возникает вследствие избыточной выработки гормона соматотропина, из-за чего происходит симметричное увеличение в размере стоп и пальцев. Конечности выглядят неестественно большими, плюсне-фаланговые суставы утолщаются и удлиняются. Кроме ног, становятся крупными язык, челюсти, уши, губы, череп. Помимо болезненности в плюсневой части стопы, наблюдается гипергидроз, мышечная дистрофия внутренних органов, деформация позвоночника, гипертония, апноэ. Этиология недуга:
Подагрический артрит
Основная причина возникновения недуга — накопление солей урата натрия. Мочевая кислота оседает в суставах стопы, формируются тофусы, наполненные веществом. Плюсна воспаляется, кожа над пораженным участком краснеет, опухает, повышается местная и общая температура. Болезненность приступообразная, часто появляется ночью. Подагра возникает при следующих обстоятельствах:
- почечная недостаточность и другие заболевания мочевыделительной системы;
- регулярное употребление пива и жирного мяса;
- гормональный сбой;
- ожирение;
- вредные привычки.
Вернуться к оглавлению
Артриты различной этиологии
При этом заболевании в плюсневых суставах накапливается выпот из окружающих кровеносных сосудов, а также увеличивается выработка синовиальной жидкости. Из-за этого подвижные сочленения опухают, становятся большими, отекают, краснеют, появляется непроходящая болезненность и крепитация, возникает затруднение передвижения. Этиология артрита следующая:
- псориаз;
- гормональные недуги;
- бактериальные или вирусные инфекции;
- травмы;
- аутоиммунные нарушения;
- ожирение;
- вредные привычки;
- заболевания ОДА.
Вернуться к оглавлению
Пяточная шпора
Патология возникает из-за разрастания костных структур в зоне пяточной кости. Проявляется острым, жгучим болевым синдромом из-за микротравм окружающих тканей наростом. Это становится причиной нарушения походки и появления плоскостопия, поскольку основной упор приходится в область плюснефаланговых суставов. Болезни предшествуют следующие факторы:
 Постоянное ношение высоких каблуков может стать причиной заболевания.
Постоянное ношение высоких каблуков может стать причиной заболевания.
- эндокринные нарушения;
- ожирение;
- туфли на высоких каблуках;
- ухудшение кровообращения и процессов обмена;
- патологии ОДА.
Вернуться к оглавлению
Остеоартроз
Если болят плюсневые кости стопы, наблюдается гиперемия кожи, крепитация, отечность, это может быть симптомом разрушения хрящевой ткани. Истончение хряща провоцирует неестественное трение суставных головок, из-за чего образуются остеофиты. Этиологические факторы такие:
- травмы;
- неправильное питание;
- вредные привычки;
- избыточный вес;
- сопутствующие недуги скелета.
Вернуться к оглавлению
Панариций
Заболевание появляется вследствие попадания инфекции через микроранки кожи. Если патогенный микроорганизм внедрился в плюсневый сустав первого или других пальцев, возникает гнойный артрит. Сопровождается пульсирующей болезненностью, отеком, местным повышением температуры, гиперемией. Недуг возбуждают следующие микроорганизмы:
Конская стопа
Патология характеризуется снижением тонуса икроножных мышц, что провоцирует отвисание стопы. Из-за этого походка становится шлепающей, человеку приходится приподнимать конечность при передвижении. В области плюсны чувствуется онемение, умеренная болезненность, ухудшение чувствительности. Этиология:
- позвоночная грыжа;
- сдавливание седалищного нерва;
- спинномозговые нарушения.
Вернуться к оглавлению
Диагностика
В зависимости от причин, по которым болит предплюсна, рекомендуются диагностические процедуры, такие как:
 Рентген стопы – один из методов определения диагноза.
Рентген стопы – один из методов определения диагноза.
- рентгенография;
- артроскопия;
- анализ крови — общий и на ревмопробы;
- сцинтиграфия;
- гормональная панель;
- УЗИ ступни;
- КТ и МРТ;
- электромиография.
Вернуться к оглавлению
Как проводится лечение?
При любых патологических состояниях плюсневых суставов рекомендуется ношение ортопедической обуви со специальными стельками, это поможет восстановить правильную амортизацию конечности.
Схему терапии назначает врач исходя из этиологии заболевания. Самолечение запрещено. При подагре рекомендуется прием лекарств, которые снижают и выводят избыток мочевины («Аллопуринол», «Колхицин»). Инфекционные воспаления излечиваются антибиотиками. Лечение акромегалии включает в себя гормональные медикаменты («Ланреотид», «Октреотид», «Бромокрептин», «Каберголин»). Болезненность и воспалительный процесс снимают «Диклофенак», «Долобене», «Ибупрофен».
Пятая и другие плюсневые кости излечиваются методами физиотерапии: магнитотерапией, лазеротерапией, электрофорезом, индуктотермией, фонофорезом. Рекомендуются лечебные упражнения: сгибание/разгибание пальцев, вращательные движения стопой, сжимание фаланг и разведение в сторону. Если консервативные методы не помогают, выполняется хирургическое вмешательство, при котором устраняются поврежденные ткани кости, иссекаются и дренируются гнойные очаги или устанавливается эндопротез.
Воспаление плюсневой кости стопы лечение
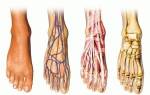
Из чего состоит плюсневая кость?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Знание строения каждой кости – прерогатива в основном медицинских работников, однако вникнуть в данный вопрос желательно и среднестатистическому человеку. Ведь от того, насколько хорошо он будет понимать собственное тело и знать его строение, напрямую зависит и его здоровье. Никто не говорит о том, чтобы самостоятельно попытаться поставить себе диагноз. Однако, если болят плюсневые кости стопы, человек должен хотя бы попытаться определить локализацию боли и передать эти данные своему лечащему врачу. Таким образом, на порядок облегчается задача доктора, для которого поставить правильный диагноз будет в разы быстрее.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Плюсневые кости состоят из трех частей:
- основания клиновидной формы;
- тела;
- головки.
Тело является самой длинной частью плюсны, в то время как основание – самой короткой и в то же время массивной. Основание часто подвергается повреждениям и ввиду своей специфической формы требует в дальнейшем сложного лечения.
Как правило, первая плюсневая кость условно делится на две площадки, к каждой из которых примыкают сесамовидные кости. Тело плюсневой кости имеет три грани, между которыми существуют межкостные промежутки – небольшие свободные пространства. Своей суставной поверхностью эти кости соединяются с костями предплюсны.
Отличительная черта пятой кости (плюсневой) – ее бугристость, к которой крепятся сухожилия малой берцовой мышцы. Основания же второй и третьей плюсневых костей соединяются с латеральной и клиновидной костями.
Именно плюсневые кости, соединяясь с предплюсневыми, образуют продольные и поперечные своды, обращенные выпуклостью вверх.
Эти своды выполняют амортизирующую функцию при ходьбе и при физических нагрузках. Своды защищают ткани от повреждения и создают благоприятный фон для нормальной циркуляции кровотока. Травмы этой части кости редки, однако уменьшение просвета сводов, если таковой наблюдается, – это серьезный повод обратиться за медицинской помощью. В противном случае осложнения могут коснуться даже функционирования двигательного аппарата.
Структура плюсневой кости
Каждый медицинский работник знает структуру костей человеческого тела. Обычный человек должен поверхностно знать устройство тела. От знаний зависит состояние здоровья, возможность убрать причины развития заболеваний. Самостоятельно ставить диагноз нельзя. При боли в плюсневой кости, пациент со знаниями разберется, где болит, расскажет доктору. Врачу легче поставить диагноз и назначить необходимые лекарственные препараты.
Плюсневая кость образуется из составляющих:
- тело;
- головка;
- основание клиновидной формы.
Самая длинная часть плюсны – тело, основание кости массивное, короткое. Чаще повреждается основание плюсны вследствие необычной формы. Лечение проходит долго.
Первая плюсна имеет две площадки, с прилегающими сесамовидными костями. У тела плюсневой кости три плоские стороны. Между ними свободное пространство. Составная поверхность костей необходима для соединения предплюсной.
Пятая кость предплюсны имеет отличие – бугристость. Присоединяются сухожилия малой берцовой мышцы. Латеральная и клиновидная кости предназначены для соединения с основанием плюсневой кости второго и третьего класса.
Поперечные и продольные своды образуются при соединении плюсны с предплюсневыми костями. Своды, при ходьбе и физической нагрузке, выполняют функции амортизации, защищают от разрушения и травм. Регулируют фон правильного кровообращения. Эти части кости меньше подвержены травмам, при уменьшении просвета, обращайтесь к врачу. Если вовремя не начать лечение, последствия будут не утешительными. Болезнь приводит к нарушению двигательного аппарата.
Симптоматика и причины перелома
Немедленно после падения проявляются первые симптомы перелома плюсневой кости – отёк и болевые ощущения. Значительность проявления отёка и сила болевого синдрома зависят от количества переломанных костей. Помните, при подобном переломе боль сосредоточена в тыльной стороне ступни. Явными симптомами считаются нарушение формы ступни, неспособность ступить на ногу.
Стоит отследить увеличение боли при лёгком постукивании по пальцам ноги. Если при надавливании на основании мизинца болевые ощущения усиливаются – налицо явный симптом перелома. В первые минуты после падения потребуется внимательно осмотреть ступню: синяк способен образоваться на подошве – это важный симптом, требующий внимания. Помните, определить перелом до визита к врачу крайне сложно, проверяйте указанные симптомы дотошно.
Распространенными причинами перелома становятся травмы. К примеру:
- падение;
- подворачивание ноги;
- резкое падение с высоты;
- упавший но стопу объёмный предмет.
Учтите, между костями плюсны множество связок, перелом пятой плюсневой кости признаётся самым опасным. Тогда легко повредить и остальные кости стопы.
Причиной перелома выступает повторение нескольких однообразных маленьких травм стопы. Подобное часто возникает при спортивных и танцевальных упражнениях. Косвенной причиной перелома становится недостаток кальция и избранных групп витаминов. Чтобы вернуть нормальное состояние костей, потребуется дополнительное лечение.
Остеохондропатия плюсневой кости: что это?
Данный тип поражения плюсневых костей наблюдается у детей, подростков и молодых людей в возрасте до 19-20 лет. Причины, из-за которых нарушается питание указанных костных структур, регулярно фигурируют при возникновении тех или иных заболеваний, но почему они вызывают некроз плюсневых костей именно у пациентов детского и юношеского возраста – на данный момент до конца остается непонятным.
Точная статистика отсутствует – описываемая патология способна развиваться медленно годами, и пациент долгое время не обращается на прием к врачу – нередко до того момента, пока не возникнут критические осложнения. До их развития диагноз может быть поставлен по время обследования больного по поводу другого заболевания либо патологического состояния со стороны опорно-двигательного аппарата, а также при прохождении профилактического осмотра, что в который раз подчеркивает важную роль последнего.
Почему возникает травма?
Скелет ступни человека состоит из 26 костей. Внутрисуставной перелом пятой плюсневой кости стопы и других подвижных соединений ноги имеет код по МКБ 10 S92. Травмирование происходит из-за следующих неблагоприятных факторов:
- сильный удар по стопе тяжелым предметом;
- подворот ноги вбок или носком вперед вследствие ношения неудобной обуви на высоких каблуках;
- прыжок с приземлением на прямую стопу;
- защемление ступни в створках технических средств;
- занятия видами спорта, где основная нагрузка приходится на ноги;
- заболевания, вызывающие хрупкость костей;
- недостаток витамина D и кальция.
Почему болит стопа?

Боль в области стопы может возникать внезапно вследствие острых травм или постепенно, с течением времени. При этом боль в стопе может локализироваться следующим образом: в области пятки, в среднем отделе стопы, в переднем отделе стопы, в подошве, в области пальцев.
Боль в пятке
Боль в области пятки может появиться внезапно или нарастать постепенно вследствие регулярных микроповреждений или чрезмерных нагрузок. Наиболее распространенные причины боли в пятке — фасциит и ушиб. У детей сильная боль в пятке (в задней части) обычно представляет собой синдром Севéра. Далее перечислены состояния и травмы пятки, которые могут быть причиной боли.
- Плантарный фасциит
- Ушиб пятки
- Пяточная шпора
- Болезнь Севера
- Перелом пяточной кости
- Тарзальный туннельный синдром
- Стрессовый перелом пяточной кости
Боль в стопе в среднем отделе (предплюсне)
Боль в середине стопы называется предплюсневой, потому как в этой области находятся мелкие предплюсневые кости. Она может локализироваться ближе к пятке, ровно посередине или ближе к пальцам. Наиболее распространенные причины боли в стопе посередине — перелом одной из костей и повреждение связок. Далее представлены состояния и травмы ступни, которые могут вызывать боль в предплюсне.
- Перелом стопы
- Ушиб стопы
- Синдром кубовидной кости
- Перелом костей предплюсны
- Разрыв плантарной (подошвенной) фасции
- Тендинит сгибателей/разгибателей пальцев стопы
- Тендинит задней большеберцовой мышцы
- Стрессовый перелом костей предплюсны
- Тендовагинит стопы
- Теносиновит стопы
- Синовит стопы
Боль в стопе в переднем отделе (плюсне)
Внезапная боль в плюсне обычно является результатом прямого столкновения или удара. При этом основные причины боли в ступне в переднем отделе связаны с повреждениями плюсневых костей, травмы мягких тканей (связок и сухожилий мышц) случаются намного реже. Далее приведены состояния и травмы стопы, которые могут выступать причиной боли в этой области.
- Перелом костей плюсны
- Неврома Мортона
- Метатарзалгия
- Сесамоидит
- Перелом Джонса
- Стрессовый перелом костей плюсны
- Вальгусная деформация большого пальца стопы
Боль в пальцах ноги
Травмы пальцев ноги часто встречаются как у спортсменов, так и у обычных людей. В большинстве случаев подобные травмы охватывают большой палец или мизинец и причиняют пострадавшему сильную боль в пальцах ноги. Далее представлены возможные состояния и травмы пальцев.
- Ригидный палец
- Молоткообразный палец
- Перелом пальца
- Вывих пальца
Первая помощь при травме стопы и лечение в первые 48-72 часа
Применение комплекса ПЛДП (покой, лёд, давящая повязка, приподнятое положение конечности) является золотым стандартом при оказании первой помощи и лечении в первые 48-72 часа после травмы стопы или пальцев.
- Покой. На ранних стадиях покой является одним из наиболее важных компонентов в составе комплекса, но этим часто пренебрегают. Это относится не только к длительному периоду времени, в течение которого спортсмен будет проходить лечение, но и в период сразу после травмы.
- Холод. Одним из наиболее широко известных и используемых методов лечения спортивных травм является криотерапия. Этот способ дешев, прост в использовании и требует очень мало времени для подготовки.
- Давящая повязка. Эластичный бинт создает внешнее воздействие на поврежденные ткани, уменьшая отек и обеспечивая мягкую опору.
- Приподнятое положение. Размещение травмированной стопы выше уровня сердца позволит использовать силу тяжести для отвода отечной жидкости. Это уменьшит отек и боль.



Когда следует обратиться к врачу?
В ряде случаев поход к врачу после травмы можно отложить на несколько дней. Однако если у вас возникли какие-либо из перечисленных далее симптомов, показаться врачу необходимо в кратчайшие сроки.
- Сильная боль в стопе при ходьбе или в покое.
- Сильный отек (припухлость).
- Ощущение «покалывания» или отсутствие чувствительности в стопе.
- Невозможность выполнять обычные ежедневные нагрузки по истечении первых 72 часов после травмы.
Если вы применяли комплекс ПЛДП и по-прежнему не в состоянии ходить по истечении 72 часов после травмы или всё еще сохраняется сильная боль в ступне, которая не стихает с момента травмы, необходимо пройти обследование в местном отделении травматологии.
Если вы применяли комплекс ПЛДП и всё еще ощущаете дискомфорт или боль в области ступни, которая длится более 2 недель, настоятельно рекомендуется обратиться за консультацией к специалисту, который составит надлежащую программу лечения и реабилитации.
- Упражнения для реабилитации голеностопного сустава
Почему болит стопа?



Боль в области стопы может возникать внезапно вследствие острых травм или постепенно, с течением времени. При этом боль в стопе может локализироваться следующим образом: в области пятки, в среднем отделе стопы, в переднем отделе стопы, в подошве, в области пальцев.
Боль в пятке
Боль в области пятки может появиться внезапно или нарастать постепенно вследствие регулярных микроповреждений или чрезмерных нагрузок. Наиболее распространенные причины боли в пятке — фасциит и ушиб. У детей сильная боль в пятке (в задней части) обычно представляет собой синдром Севéра. Далее перечислены состояния и травмы пятки, которые могут быть причиной боли.
- Плантарный фасциит
- Ушиб пятки
- Пяточная шпора
- Болезнь Севера
- Перелом пяточной кости
- Тарзальный туннельный синдром
- Стрессовый перелом пяточной кости
Боль в стопе в среднем отделе (предплюсне)
Боль в середине стопы называется предплюсневой, потому как в этой области находятся мелкие предплюсневые кости. Она может локализироваться ближе к пятке, ровно посередине или ближе к пальцам. Наиболее распространенные причины боли в стопе посередине — перелом одной из костей и повреждение связок. Далее представлены состояния и травмы ступни, которые могут вызывать боль в предплюсне.
- Перелом стопы
- Ушиб стопы
- Синдром кубовидной кости
- Перелом костей предплюсны
- Разрыв плантарной (подошвенной) фасции
- Тендинит сгибателей/разгибателей пальцев стопы
- Тендинит задней большеберцовой мышцы
- Стрессовый перелом костей предплюсны
- Тендовагинит стопы
- Теносиновит стопы
- Синовит стопы
Боль в стопе в переднем отделе (плюсне)
Внезапная боль в плюсне обычно является результатом прямого столкновения или удара. При этом основные причины боли в ступне в переднем отделе связаны с повреждениями плюсневых костей, травмы мягких тканей (связок и сухожилий мышц) случаются намного реже. Далее приведены состояния и травмы стопы, которые могут выступать причиной боли в этой области.
- Перелом костей плюсны
- Неврома Мортона
- Метатарзалгия
- Сесамоидит
- Перелом Джонса
- Стрессовый перелом костей плюсны
- Вальгусная деформация большого пальца стопы
Боль в пальцах ноги
Травмы пальцев ноги часто встречаются как у спортсменов, так и у обычных людей. В большинстве случаев подобные травмы охватывают большой палец или мизинец и причиняют пострадавшему сильную боль в пальцах ноги. Далее представлены возможные состояния и травмы пальцев.
- Ригидный палец
- Молоткообразный палец
- Перелом пальца
- Вывих пальца
Первая помощь при травме стопы и лечение в первые 48-72 часа
Применение комплекса ПЛДП (покой, лёд, давящая повязка, приподнятое положение конечности) является золотым стандартом при оказании первой помощи и лечении в первые 48-72 часа после травмы стопы или пальцев.
- Покой. На ранних стадиях покой является одним из наиболее важных компонентов в составе комплекса, но этим часто пренебрегают. Это относится не только к длительному периоду времени, в течение которого спортсмен будет проходить лечение, но и в период сразу после травмы.
- Холод. Одним из наиболее широко известных и используемых методов лечения спортивных травм является криотерапия. Этот способ дешев, прост в использовании и требует очень мало времени для подготовки.
- Давящая повязка. Эластичный бинт создает внешнее воздействие на поврежденные ткани, уменьшая отек и обеспечивая мягкую опору.
- Приподнятое положение. Размещение травмированной стопы выше уровня сердца позволит использовать силу тяжести для отвода отечной жидкости. Это уменьшит отек и боль.



Когда следует обратиться к врачу?
В ряде случаев поход к врачу после травмы можно отложить на несколько дней. Однако если у вас возникли какие-либо из перечисленных далее симптомов, показаться врачу необходимо в кратчайшие сроки.
- Сильная боль в стопе при ходьбе или в покое.
- Сильный отек (припухлость).
- Ощущение «покалывания» или отсутствие чувствительности в стопе.
- Невозможность выполнять обычные ежедневные нагрузки по истечении первых 72 часов после травмы.
Если вы применяли комплекс ПЛДП и по-прежнему не в состоянии ходить по истечении 72 часов после травмы или всё еще сохраняется сильная боль в ступне, которая не стихает с момента травмы, необходимо пройти обследование в местном отделении травматологии.
Если вы применяли комплекс ПЛДП и всё еще ощущаете дискомфорт или боль в области ступни, которая длится более 2 недель, настоятельно рекомендуется обратиться за консультацией к специалисту, который составит надлежащую программу лечения и реабилитации.
- Упражнения для реабилитации голеностопного сустава