Вальгусное отклонение голени
Вальгусная деформация нижних конечностей
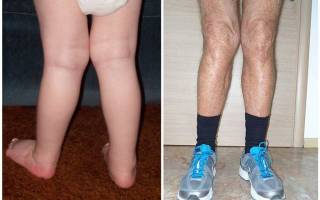
В норме, при сомкнутых коленях расстояние между лодыжками не должно превышать 5 сантиметров. Вальгусная деформация голени характеризуется значительным отклонением от установленных границ. При заболевании изменяется форма ног, они становятся дугообразными и соединяются в коленях (похожи на буку «Х»). Заболевание может быть наследственным или приобретенным.
Первые признаки
Вальгусная деформация голени у детей начинает проявляться в период становления на ножки. Чрезмерная нагрузка на суставы нижних конечностей вызывает изменение их формы. Неокрепшие связки растягиваются и не могут удержать опорно-двигательный аппарат.
Основные изменения происходят в коленных и тазобедренных суставах. Если смотреть сбоку, можно заметить, что ребенок сверх нормы разгибает колено. Постепенно присоединяются признаки плоскостопия. Ступня искривляется во внутреннюю сторону. Пятки имеют отклонение кнаружи. Позднее, при прогрессировании болезни, могут присоединиться признаки сколиоза.
Симптоматика
На начальных этапах болезни самочувствие не страдает. Обнаружить ранние признаки вальгусного искривления удается при плановом медосмотре. В более поздних стадиях деформация формы ног доставляет ребенку неудобства. Походка становится неустойчивой, похожей на передвижение пингвина. Малыш кажется неуклюжим и постоянно спотыкается. Во время ходьбы он часто устает и жалуется на боль в ногах. При одностороннем поражении голени может развиться искривление позвоночника и нарушиться осанка. Обувь больше стаптывается с внутренней стороны.
При подозрении на развитие вальгусной деформации нужно срочно обратиться к ортопеду. Затягивание визита к врачу приводит к стойким изменениям в суставах ребенка.
Причины заболевания

Одной из причин искривления голеней у детей является генетическая предрасположенность. Заболевание у таких малышей начинает проявляться в раннем возрасте. Дефекты, связанные со слабостью связочного аппарата, приводят к изменению формы ног в процессе обучения ребенка ходьбе. Среди других частых причин вальгуса можно назвать:
- врожденные травмы нижних конечностей;
- болезни суставов;
- тяжелый рахит;
- авитаминоз;
- патологии обмена веществ;
- нарушения иммунитета при частых воспалительных процессах в организме.
У взрослых пациентов одной из причин является патология суставов, которая начала развиваться с детства и проявилась в зрелом возрасте. Такое может произойти при резком наборе веса или занятиях профессиональным спортом. У женщин кости часто искривляются в период менопаузы.
Стадии развития
Вальгусная деформация нижних конечностей не сразу становится заметна глазу. На ранних этапах степень поражения устанавливают по снимкам костей. Ортопед измеряет угол отклонения голени от нормального положения. В зависимости от полученных результатов выделяют три степени вальгуса.
- Легкая. Нижняя часть голени имеет отклонение в наружную сторону не больше 10 или 15 градусов. В этот период симптомы отсутствуют и визуально заметить патологию невозможно.
- Средняя. Угол отклонения к внешней стороне составляет до 20 градусов. В этой стадии ноги уже приобретают характерную Х-образную форму.
- Тяжелая степень. На фото вальгусной деформации голеней в этой стадии хорошо заметны дугообразные изменения ног. Угол искривления становится больше 20. Появляются проблемы при ходьбе и болевые ощущения.

Диагностирование
При постановке диагноза ортопед учитывает факторы риска и генетическую предрасположенность. Для установления степени вальгусной деформации назначают:
- рентгенографию нижних конечностей (обзорную);
- при подозрении на рахит, снимок грудной клетки;
- компьютерное исследование костей стопы, голени, бедра и таза;
- плантографию (изображение подошвы).
Дополнительно может быть назначено определение содержания кальция в костях. Также необходимо сдать клинические и биохимические анализы крови.
Методы исправления
Лечение вальгусной деформации голени – процесс длительный и трудный. При первых двух степенях искривления используют преимущественно консервативное лечение. Для исправления формы ног и восстановления свойств сухожилий и связок применяют:
- массаж;
- коррекцию ортопедической обувью;
- лечебную гимнастику.
Данные методы используют и у детей, и у взрослых.
Консервативная терапия вальгусной деформации у детей наиболее эффективна до достижения ими 7 лет. В этот период кости хорошо поддаются коррекции.
Особенности проведения массажа

Процедуру назначают курсами по 15 или 20 дней. Между лечением делают перерыв в 1 месяц. Массаж проводят с применением разных приемов для достижения определенных целей. Одни мышцы нуждаются в расслаблении, другие в напряжении.
Начинать процедуру при вальгусной деформации следует с элементов поглаживания. Затем переходят на растирание, разминание и вибрацию. Заканчивать нужно снова поглаживанием.
Перед началом массажа ребенка кладут на живот, под голеностопом размещают невысокий валик. Последовательность массирования:
- спина;
- крестцовая область;
- ягодицы;
- задние поверхности голеней и бедер.
Теперь положение следует сменить. Малыша кладут на спину, ногу на валик. Продолжают массаж в следующем порядке:
- коленный сустав;
- область ахиллова сухожилия;
- передняя и боковая поверхность голени;
- стопа и подошва.
Массаж не должен доставлять неприятных ощущений. Не допускается быстрый переход от элементов поглаживания к глубокому разминанию.
Лечебная физкультура

Гимнастикой лучше заниматься сразу после массажа. Пока мышцы разогреты, суставы обладают большей амплитудой движения. Эффективные упражнения:
- попеременные вращения голеностопными суставами;
- движения стопами вверх и вниз;
- удерживание небольших предметов ступнями;
- сгибание и разгибание коленей;
- с широко разведенными ногами, опираясь на всю стопу, приседать на корточках;
- ходьба на пятках, носках и наружных краях подошвы.
Каждое упражнение нужно повторять по 5 или 6 раз. Полезно также научить ребенка кататься на велосипеде. Посещение бассейна и прогулки босиком по бугристой поверхности тоже устраняют деформацию.
Ортопедическая обувь
Вальгусные голени хорошо поддаются лечению положением. Для этого используют ношение корректирующей обуви. Она изготавливается из натуральной кожи и имеет высокие и жесткие боковые стенки.
Специальный каблук не допускает заваливания стопы внутрь. Ортопедическая стелька предотвращает прогрессирование плоскостопия. Обувь следует носить постоянно, до выздоровления.
Оперативный метод
В запущенных стадиях консервативная терапия нецелесообразна. Но оперативные способы коррекции используют преимущественно у взрослых. Детям операции не рекомендуют проводить до полного формирования всего скелета. Суть вмешательства заключается в удалении части бедренной кости с установкой аппарата Илизарова.
Вальгусная деформация голеней
Заметила, что дочка неохотно хочет сама ходить и как-то подгибает ножки, сходили вчера к ортопеду. Нам поставили диагноз вальгус голенестопов . сказали не переживать и назначили массаж.
Я ничего про это не знала, делюсь тем что нашла и если кто сталкивался поделитесь опытом:
– контактом массажиста которым довольны
– без ортопедической обуви никуда? Где и какую можно купить?
– свои советы и как долго длилось лечение?
Буду благодарна за любую информацию!
В норме форма ног считается правильной когда линия, проходящая через головку бедренной кости, образующей тазобедренный сустав, идет затем через середину надколенника и первый межпальцевой промежуток. Несоответствие линии ног данной условной линии сопровождается нарушением правильной функции конечности.
Деформация голеней может быть как вальгусной, так и варусной. Вальгусная деформация характеризуется Х-образной формой голеней. При этом середина голеней как бы смещена кнутри, и ноги приобретают форму буквы Х.

Обычно эта деформация голеней появляется в детском возрасте через несколько месяцев после того, как ребенок начал ходить. Причиной этого является чрезмерная нагрузка на нижние конечности в период быстрого роста костей при слабости связочно-мышечного аппарата. Основные изменения при вальгусной деформации голеней происходят в коленном суставе. Если на такого ребенка посмотреть сбоку, то можно заметить переразгибание ног в коленях. Постепенно происходит деформация стоп, они приобретают устойчивое плосковальгусное положение – отклонение пяток кнаружи. Постепенно развивается плоскостопие. В дальнейшем при прогрессировании заболевания нарушается походка – она становится неуверенной, неловкой, быстро возникает усталость, появляются жалобы на боли в ногах. Если одна нога искривлена другой, то зачастую развивается боковое искривление позвоночника – сколиоз.
Такие деформации голени обычно бывают либо врожденными, либо формирование их происходит в детском возрасте и чаще всего связано с некоторыми заболеваниями костной ткани и обмена веществ: тяжелые формы рахита, воспалительные заболевания костной ткани, эндокринные нарушения, которые сказываются на прочности костной системы. При этих состояниях незначительные врожденные деформации могут углубляться с увеличением глубины дуг искривления.
В подростковом возрасте деформация голеней может быть последствием дефицита в пище витамина D и кальция, нехватки прогулок на свежем воздухе при солнечном освещении. Различные патологические процессы в области тазобедренных или коленных суставов.
Лечение вальгусной деформации голеней представляет собой длительный и трудоемкий процесс, который требует от родителей ребенка терпения, постоянного внимания и настойчивости. Необходимо, чтобы ребенок избегал длительного стояния, особенно с широко расставленными ногами. Такая манера стоять вредна, ввиду того, что она усиливает отклонение коленей кнутри и отведение стоп наружу. При сомкнутых ногах вся тяжесть тела передается через середину коленей на наружный край стопы, назначение которого – нести тяжесть тела. Периодически нужно давать ногам отдых. Старайтесь воздерживаться от длительной ходьбы и продолжительных игр стоя.
При ходьбе рекомендуется ношение специально подобранной ортопедической обуви со скошенными кнаружи каблуками или специальными стельками. В любом случае, прежде чем выбирать такую обувь необходимо посоветоваться с ортопедом. Такая обувь должна быть удобной, обязательно с жестким задником.
Летом так же очень полезно ходить босиком по песку, траве.
При значительных деформациях голеней проводится лечение специальными ортопедическими шинами, корригирующими укладками либо хирургическое лечение.
Детский массаж. Вальгусная (x-образная) деформация ног
Массаж проводится курсами по 12-20 процедур ежедневно или через день, с перерывами между курсами две-четыре недели, интенсивность массажа постепенно увеличивается к середине курса. Необходимо избегать резких, болезненных движений, у ребёнка должно оставаться приятное ощущение после массажа.
Исходное положение – ребёнок лежит на животе, под голеностопный сустав кладётся небольшой валик.
Массаж спины – поглаживание, растирание (кончиками пальцев), пиление, гребнеобразное разминание, снова поглаживание, не забывайте – поглаживание проводится несколько раз на каждой массируемой области, после каждого приёма, поглаживание всего тела – в начале и в конце сеанса.
Пояснично-крестцовая область – поглаживание, интенсивное растирание, разминание по типу надавливания или сдвигания, поглаживание в направлении от позвоночника в стороны и немного вниз.
Ягодичная область – поглаживание в круговом или X-образном направлении, интенсивное растирание (тыльной поверхностью согнутых пальцев), разминание двумя или одной рукой, тонизирующие ударные приёмы (поколачивание, похлопывание, рубление), поглаживание.
Задняя поверхность бедра– поглаживание в направлении от подколенной ямки вверх и кнаружи, интенсивное растирание, разминание одной или двумя руками, лёгкие ударные приёмы (похлопывание, рубление одним-двумя пальцами), поглаживание.
Задняя поверхность голени – общее поглаживание от пятки вверх до подколенной ямки, растирание дифференцированное – наружная часть голени (наружная головка икроножной мышцы) растирается мягко, внутренняя поверхность (внутренняя головка) – более интенсивно, разминание одной или двумя руками по всей мышечной группе, по внутренней поверхности – лёгкие ударные приёмы, по наружной – вибрация, растягивание, в конце – обязательное поглаживание.
Область коленного сустава (коррекция) – поглаживание боковых поверхностей сустава, их растирание, надавливание на внутреннюю поверхность (внутренний мыщелок бедра), при надавливании на внутренний мыщелок бедра одной рукой, другой удерживайте голень в нижней трети и старайтесь привести её к средней линии.
Ахиллово сухожилие – поглаживание и растирание (щипцеобразное). Исходное положение: ребёнок лежит на спине, под коленями – валик – передняя поверхность бедра – поглаживаниие, мягкое, но тщательное растирание, мягкое разминание, поглаживание в направлении от коленной чашечки вверх и кнаружи.
Переднебоковая поверхность голени – поглаживание от стопы вверх до колена, лёгкое растирание, поглаживание.
Коленный сустав (коррекция) – круговое поглаживание области сустава, растирание боковых поверхностей (мыщелков бедренной кости), надавливание на внутренний мыщелок с приведением голени.
Стопа – поглаживание по тыльной поверхности от пальцев к голеностопному суставу, растирание граблеобразное или поперечное, поглаживание и растирание вокруг лодыжек, интенсивно – вокруг внутренней лодыжки, растирание внутреннего края стопы, поглаживание.
После массажа обязательно проделайте несколько упражнений:
– сгибание и разгибание стоп в голеностопных суставах проводится поочерёдно для одной ноги, затем для другой, можно помогать малышу, сгибая его стопу одной рукой, другой фиксировать голень,
– вращение стоп, сначала одна стопа вращается в обе стороны, затем другая, если надо, помогайте малышу, только вращение должно быть мягким, безболезненным.
– захват игрушки стопами, предложите ребёнку захватить и удерживать стопами некоторое время удобную игрушку (кеглю, маленький мячик и тому подобное).
Упражнения лечебной гимнастики лучше делать несколько раз в день, один раз после массажа, другой – во время ежедневных занятий, включая их в обычный комплекс, некоторые упражнения должны стать привычными, например, поза сидя по-турецки, поэтому следует сажать ребёнка таким образом как можно чаще.
Вставание из позы сидя по-турецки, малыш сидит по-турецки, предложите ему встать, опираясь на наружные края стоп, помогайте ребёнку, поддерживая за руки, при повторении упражнения следует менять положение ног так, чтобы в исходном положении сидя сверху была поочерёдно то левая, то правая нога.
Приседание с разведением колен, поддерживая ребёнка под мышки или за руки, научите его приседать с широким разведением колен, полезно сидение на корточках таким же образом, необходимо только следить за положением стоп (они должны полностью опираться о пол и стоять параллельно).
Вставание на носки, предложите ребёнку встать на носочки и потянуться вверх, затем опуститься на полную стопу.
Ходьба на наружных краях стоп, попросите малыша пройти немного, опираясь на наружные края стоп (мишка косолапый по лесу идёт, шишки собирает, песенку поёт).
Ходьба на двускатной ребристой доске, по узкой дорожке, приучайте малыша ходить и стоять со стопами, установленными близко друг к другу, с этой целью можно использовать любую неширокую (10-15 сантиметров) доску, полосу на ковре, можно нарисовать узкую дорожку мелом, отметить её верёвками.
Следите за правильностью ходьбы на прогулке, водите ребёнка по бревну на детской площадке, по ребрику тротуара и тому подобное.
Упражнения в воде – всё вышеперечисленное (кроме двух последних) можно делать во время купания, тёплая вода снимает излишнее напряжение мышц и облегчает движения, полезно также ходить по рифлёному коврику, подпрыгивать на нём.
Вальгусная деформация: что такое халюс вальгус и как его лечить
Деформация чаще возникает у детей младшего и дошкольного возраста, а также у представительниц прекрасного пола. Лечение вальгусной стопы на начальной стадии консервативное, в запущенных случаях не обойтись без хирургического вмешательства.
Причины
Искривление может быть врожденным или приобретенным. В первом случае проблема видна уже в первый месяц жизни ребенка.
Причиной появления врожденных вальгусных стоп у детей являются внутриутробные нарушения формирования ступни.
Причины приобретенной плоско-вальгусной деформации стопы:
- отклонения в развитии опорно-двигательного аппарата;
- мышечная гипотония;
- неразвитость сухожильно-связочного аппарата;
- сопутствующие заболевания, например, рахит, полинейропатия, ДЦП, миодистрофия, полиомиелит, остеомиелит, дисплазия тазобедренного сустава, остеопороз;
- травмы связок, сухожилий, мышц, костей;
- генетическая предрасположенность.
Вальгусная деформация может развиваться на фоне ожирения и эндокринных заболеваний. У взрослых причиной кривизны стопы является профессиональная деятельность, которая связана с постоянной механической нагрузкой на суставы.
Возникновению шишки на ноге способствует артрит, подагра и деформирующий остеоартроз. Искривление пальца может возникнуть из-за ношения тесной обуви на высоком каблуке. Кроме деформации сустава появляются мозоли и натоптыши.
Вальгусная деформация ног проявляется тем, что часть голени смещаются внутрь, то есть нижние конечности напоминают букву «х». При этом между лодыжками возникает расстояние до 5 см, а колени плотно прижаты друг к другу.
Чаще вальгусное искривление ног возникает в детском возрасте, когда родители ставят кроху на ноги раньше положенного срока. Кроме этого вида деформации, могут возникнуть другие разновидности.
Голеностопный сустав
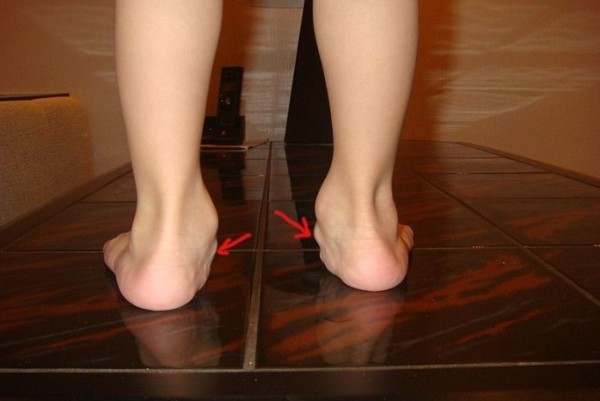
Вальгусная деформация голени приводит к развитию плоско-вальгусного искривления. При этом виде пятка отклоняется наружу, а стопа заваливается вовнутрь.
Стопа
Плоскостопие по-другому называется плоско-вальгусной деформацией. Это наиболее распространенный вид деформации стопы у ребенка. При этом возникает отклонение стопы от своей оси с последующим уменьшением ее сводов.
У 40-80% детей в возрасте до 5 лет с отклонениями в развитии стоп есть плоско-вальгусная установка стоп.
Отклонение ступни в сторону от своей оси можно заметить у малыша по достижению им 1 года. Кроха во время ходьбы использует только внутреннюю поверхность стопы. Уже в этом возрасте необходимо обратиться к врачу.
Симптомы плоско-вальгусной стопы у ребенка:
- походка крохи становится неуклюжей;
- во время ходьбы слышно шарканье;
- возникают болезненные ощущения в области голени;
- малыш быстро устает, не может длительное время пребывать на ногах.
Вальгусная деформация стопы у детей бывает четырех степеней. На 1 и 2 стадии устранить кривизну конечностей намного проще.
Большой палец ноги
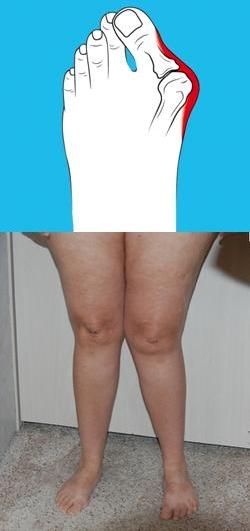
Наиболее часто вальгусная деформация большого пальца стопы встречается у женщин в возрасте после 30 лет. Эту проблему еще называют шишкой на ноге. Она является следствием поперечного плоскостопия, при котором возникает отклонение первого пальца стопы.
Поскольку естественное расположение большого пальца ноги изменяется, то это приводит к смещению в сторону других пальцев.
Механизм развития деформации такой:
- Нарушение функционирования связок, сухожилий и мышц.
- Появление изменений в костях и суставах.
- Увеличение угла отклонения первого пальца.
- Появление шишки в области плюснефалангового сустава.
- Смещение наружу первого пальца с последующим сгибанием остальных и их фиксацией в неправильном положении.
Существуют несколько степеней деформации, угол отклонения может составлять до 15˚, от 15 до 20˚, от 20 до 30˚ и свыше 30˚.
Симптомы
Искривление ног приводит к изменениям в коленных суставах, а затем к плоско-вальгусному плоскостопию. Вальгусная постановка стоп сопровождается такими симптомами:
- шишка в области пораженного сустава, может появляться отечность и покраснение;
- изменение расположения и формы пальцев (молоткообразное искривление);
- боль при длительном нахождении на ногах;
- быстрая утомляемость конечностей.
Косточка по мере прогрессирования болезни будет увеличиваться, возникают проблемы с подбором обуви.
Какой врач занимается лечением вальгусной деформации?
При возникновении патологии у ребенка необходимо обратиться к детскому ортопеду. Иногда требуется консультация невролога. Взрослому пациенту следует обратиться к ортопеду.
Диагностика
Ортопед осмотрит стопу и пальцы. Для постановки точного диагноза и выявления причины патологии пациенту нужно пройти компьютерные методы обследования.
Диагностика выглядит так:
- рентгенография (делают снимок в 3 проекциях);
- плантография;
- подонометрия;
- УЗИ суставов.
Лечение
Только начальная стадия вальгусной деформации поддается консервативному лечению. В запущенных случаях не обойтись без операции.
У взрослых
Комплекс лечебных процедур для борьбы с плоскостопием включает ношение ортопедической обуви, использование ночных шин, стелек и прокладок между пальцами. Обязательно необходима ЛФК и физиопроцедуры.
Для уменьшения воспалительного процесса применяют гормональные препараты, которые вводят в суставное пространство. Это средство Дипроспан и Гидрокортизон.
Удаление халюс вальгуса возможно различными способами. Существует более 100 оперативных методик. Наиболее распространенными являются остеотомия (удаление части фаланга пальца или кости), восстановление связок, экзостэктомия (иссечение части головки плюсневой кости), установка имплантата, пересадка или удаление сухожилий.
У детей
Чтобы вылечить заболевание, нужен комплексный подход:
- ЛФК;
- массаж;
- ножные ванны;
- плаванье;
- физиотерапевтические процедуры – парафинотерапия, аппликации грязи, электрофорез, магнитотерапия, электростимуляция мышц, ИРТ.
Как лечить врожденную деформацию? Потребуется фиксация стопы при помощи гипсовых повязок. Обязательно нужно носить только специальную ортопедическую обувь.
Лишь в 7% случаев исправить кривизну консервативным методом не удается, тогда врачи прибегают к оперативному вмешательству.
Осложнения
Лечением вальгусной деформации стопы необходимо заниматься вовремя. При 3 и 4 степени болезни развиваются такие осложнения:
- повреждение кожного покрова ступни в виде натоптышей и мозолей, которые доставляют болезненные ощущения;
- врастание ногтя;
- укорочение конечности;
- артроз и остеохондроз коленных и голеностопных суставов;
- сколиоз, деформация таза.
Осложнения возникают из-за неравномерной нагрузки на разные отделы стопы. Если не обращать внимания на плоскостопие, то развивается хронический бурсит и болезнь Дейчлендера.
Профилактика

Основной профилактической мерой является осмотр врачом-ортопедом. Чтобы предотвратить появление болезни, нужно соблюдать такие рекомендации:
- носить удобную обувь, желательно ортопедическую, она должна быть без узких носков, шпилек (каблуки не выше 7 см);
- соблюдать режим труда и отдыха, если работа связана с длительным нахождением на ногах;
- использовать ортопедические стельки.
Следить за здоровьем опорно-двигательного аппарата нужно еще с детства. Ребенка нельзя ставить на ноги раньше положенного срока, обязательно давать витамин D для профилактики болезней костей.
Прогноз на выздоровление благоприятный только в случае своевременного лечения. Тогда удается восстановить вид и нормальное функционирование суставов стопы. Если появятся осложнения, то болезненные ощущения могут сохраниться даже после операции.
Вальгусная деформация ног – виды, симптомы, лечение, массаж
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Вальгусная и варусная деформация
Нормальное положение ноги соответствует условной линии, проведенной через первый промежуток между пальцами стопы, середину колена и тазобедренный сустав. Отклонение от этой линии считается деформацией (нарушением нормального расположения, искривлением), которая может быть варусной и вальгусной.
При варусной деформации (О-образной) средняя часть голени зрительно отклоняется кнаружи, при вальгусной деформации (Х-образной) голень смещается вовнутрь, ноги напоминают букву Х.
Шейка бедра
Отклонение оси ноги, при котором зрительно определяется расстояние между внутренними лодыжками около 5 см, колени плотно сжаты.
Вальгусная деформация ног появляется в детском возрасте в результате преждевременного позволения младенцу стоять, долгого пребывания в положении стоя (в манеже), нарушения ползания. Это обусловлено недостаточной силой мышц и связок, и повышенной нагрузкой на них. К значимым причинам данной патологии можно отнести рахит, дисплазию тазобедренных суставов, травмы коленей. Основные изменения поначалу затрагивают коленные суставы, происходит некоторое их переразгибание, появление плоско-вальгусного плоскостопия. Ребенок жалуется на усталость ног, просится на руки, отмечает боль в ногах при длительном хождении. При несимметричном искривлении ног есть риск развития сколиоза (искривления позвоночника).
Голеностопный сустав
Стопа
Основные причины:
- врожденное нарушение;
- травматическое плоскостопие при переломе кости, поражении голеностопного сустава, разрыве связок;
- статическое плоскостопие из-за увеличенной нагрузки на суставы в результате излишнего веса и др.;
- рахитическое плоскостопие;
- паралитическое плоскостопие, как осложнение остеомиелита.
Вальгусная деформация первого пальца стопы (Hallux valgus)
Возможные причины деформации большого пальца стопы
Симптомы
Проявлениями этого заболевания являются появление “косточки” в области измененного сустава, изменение положения и формы остальных пальцев. Это сопровождается болью в суставе и стопе, быстрой утомляемостью ног. В области “шишки” наблюдается покраснение, небольшой отек.
Степени тяжести деформации:
1. Отклонение большого пальца кнаружи до 15 o .
2. Отклонение большого пальца от 15 до 20 o .
3. Отклонение большого пальца от 20 до 30 o .
4. Отклонение большого пальца более 30 o .
При 3 и 4 степени деформации возможно развитие осложнений, таких как:
- молоткообразное искривление пальцев;
- болезненные натоптыши и мозоли, склонные к воспалению;
- боль при ходьбе;
- врастание ногтя.
Искривлению пальца предшествует неудобство ношения обуви и появление боли при ходьбе. Из-за деформации сустава происходит изменение стопы, появление возвышения посередине, где легко образуются болезненные мозоли и натоптыши. Второй палец стопы также изменяется, принимает форму молотка, на нем тоже образуется мозоль.
Подобные симптомы могут встречаться и при некоторых других заболеваниях: деформирующий остеоартроз, артрит, подагра. Чтобы узнать причину появления “шишки” и болей, необходимо обратиться за консультацией к ортопеду. После осмотра врач назначит вам рентгенологическое обследование (снимок стопы в трех проекциях) и плантографию.
В результате дальнейшего развития патологического процесса при нелеченной вальгусной деформации у многих пациентов развивается хронический бурсит (воспаление околосуставной сумки) и болезнь Дейчлендера (изменение структуры костей плюсны).
Лечение
 Плоскостопие
Плоскостопие
Лечение вальгусной деформации большого пальца стопы
Консервативное лечение
К нехирургическим методам лечения вальгусной деформации относят ношение ортопедических супинаторов и ночных шин, стелек, межпальцевых прокладок, физиотерапевтическое лечение, лечебная гимнастика для пальцев ног и стопы. Для уменьшения воспаления применяют внутрисуставное введение дипроспана, гидрокортизона (гормональных препаратов).
Консервативное лечение не приводит к полному выздоровлению, используется только на ранних стадиях, и в качестве предоперационной подготовки.
Хирургическое лечение
Существует большое количество (более 100) методов хирургического лечения вальгусной деформации. Основные из них представлены ниже:
- Экзостэктомия (иссечение некоторой части головки плюсневой кости).
- Остеотомия, или удаление части фаланги пальца или плюсневой кости.
- Создание состояния неподвижности сустава большого пальца стопы (артродез).
- Восстановление связок вокруг плюснефалангового сустава большого пальца стопы, и их сопоставление.
- Артропластика резекционная, или резекция (удаление) части плюснефалангового сустава со стороны плюсневой кости.
- Замена пораженного сустава на имплант.
Однако следует учесть, что у части пациентов наблюдается повторное образование “косточки”. В послеоперационном периоде пациенты вынуждены длительное время ограничивать физическую нагрузку на стопу. Это создает некоторые неудобства.
В настоящее время используют менее травматичные методы хирургического лечения вальгусной деформации, при которых значительно сокращается период послеоперационной реабилитации.
Реабилитация после операции
Эффективным методом для облегчения реабилитации после оперативного лечения вальгусной деформации считается ударно-волновая терапия, действие которой направлено на улучшение кровообращения в тканях, а также на уменьшение отека и боли в месте операции.
Обувь
При вальгусной деформации первого пальца стопы обувь должна быть мягкой, с широким носом и на низком каблуке (до 4 см).
При плоско-вальгусной деформации стопы необходимо носить новую обувь с высоким и жестким задником, на 3 см выше пятки, с плотным и высоким супинатором.
Ортопедические стельки
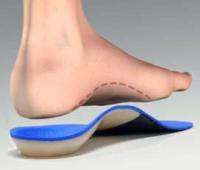 Для коррекции деформации стопы используются различные виды стелек и полустелек. Лучше всего для этого подходят стельки, изготовленные по индивидуальному заказу. С их помощью снижается нагрузка на суставы ног, улучшается кровообращение стопы, снижается чувство усталости в ногах.
Для коррекции деформации стопы используются различные виды стелек и полустелек. Лучше всего для этого подходят стельки, изготовленные по индивидуальному заказу. С их помощью снижается нагрузка на суставы ног, улучшается кровообращение стопы, снижается чувство усталости в ногах.
Иногда стельки тяжело уместить в обуви, особенно стандартные. Поэтому с целью коррекции патологических нарушений в стопе можно использовать полустельки – укороченный вариант обычной стельки (без переднего отдела).
В некоторых нетяжелых случаях ортопед может разрешить ношение ортопедических подпяточников.
Подробнее об ортопедических стельках
Массаж при вальгусной деформации стопы
Вальгусная деформация стопы у детей
Лечение
 Для лечения вальгусной деформации ног у ребенка следует уделить внимание позе маленького пациента: в положении стоя ноги должны быть сомкнуты – это снижает нагрузку на суставы и стопу. Длительность прогулок следует ограничить. Хорошо влияет на установку ног:
Для лечения вальгусной деформации ног у ребенка следует уделить внимание позе маленького пациента: в положении стоя ноги должны быть сомкнуты – это снижает нагрузку на суставы и стопу. Длительность прогулок следует ограничить. Хорошо влияет на установку ног:
- плавание;
- езда на велосипеде;
- ходьба босиком (особенно по песку, траве и гальке);
- игра в футбол;
- занятия на шведской стенке;
- лазание по лестнице.
Для коррекции установки ног следует носить ортопедическую обувь с высоким жестким задником или стельки. Правильно их подобрать вам поможет врач-ортопед. Обувь должна хорошо сидеть на ноге. Нельзя носить обувь, уже бывшую в употреблении. Дома можно ходить без обуви.
Массаж как нельзя лучше влияет на процесс выздоровления. Проводить его нужно регулярными курсами. Очень важна и лечебная физкультура, упражнения должны проводиться ежедневно. Лучше это представить в виде игры, чтобы ребенок с удовольствием их выполнял. Из упражнений следует отметить поднимание мелких предметов и сминание полотенца пальцами ноги, перекатывание палочки стопой, вставание из позы “по-турецки”.
При неэффективности проводимого лечения прибегают к хирургической операции. С этой целью проводят варизирующую остеотомию. В ходе операции из кости (при вальгусной деформации голени – это бедро) выпиливается клин. Кость соединяется с помощью винтов. После операции используются аппараты для внешней фиксации кости, остеосинтез по методу Илизарова.
Автор: Пашков М.К. Координатор проекта по контенту.

 Плоскостопие
Плоскостопие