Плано вальгусная деформация стоп
Вальгусная деформация стопы у детей



Причины вальгусной деформации стопы
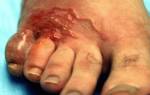
– Вальгусная деформация стоп, сокращенно ВДС, составляет около 18% от всех форм плоскостопия у детей. От классического плоскостопия она отличается тем, что происходит не только уплощение стопы, но и деформация в голеностопном суставе, когда внутренняя лодыжка располагается значительно ниже нормы, – объясняет врач-ортопед, кандидат наук Рустам Мустафин.
Из-за такой деформации страдают суставы стоп, коленные и тазобедренные суставы. Если не начать лечение вальгусной деформации сразу, то последствия не заставят себя ждать.
– Необходимо отличать вальгусную деформацию стоп от вальгусной деформации большого пальца стопы, ее еще в народе называют «косточкой» – это совершенно разные патологии. Вальгусная деформация большого пальца чаще наблюдается у взрослых, особенно у пожилых. Вальгусная деформация стоп же развивается у детей, но при отсутствии лечения сохраняется и у взрослых на протяжении всей жизни, – поясняет врач-ортопед Рустам Мустафин.
Основная причина вальгусной деформации стопы у детей – наследственность. К изменениям стопы ведет дисплазия соединительной ткани, но есть и другие причины:
- заболевания нервной системы, когда деформация стоп развивается из-за проблем с иннервацией;
- поражения периферической нервной системы вследствие вялого паралича или пареза;
- ВНС может развиться как последствие травм.
Есть также факторы внешней среды, которые могут пагубно сказаться на состоянии ребенка с дисплазией и вальгусной деформацией. Если ребенка с такими проблемами отдать в секцию бега, то у него может развиться артроз.
Лечение вальгусной деформации стопы
Лечение вальгусной деформации стопы у детей зависит от степени тяжести заболевания. У него есть четыре степени, первая – самая легкая, четвертая – самая тяжелая.
– При 1 и 2 степени деформации ребенку показано консервативное лечение, то есть комплекс процедур без хирургического вмешательства. Консервативных методик множество – прежде всего это лечебная физкультура, так как поддержка мышц для правильного положения стопы и голеностопного сустава очень важны. Также необходимы регулярные курсы массажа и физиотерапии, ортопедическая обувь. Все методы консервативного лечения обязательны только по назначению врача-специалиста, – рассказывает врач-ортопед Рустам Мустафин.
Если изменения зашли далеко, например, до 3 и 4 степени, консервативное лечение вальгусной деформации стопы может оказаться неэффективным. Тогда врач вправе назначить хирургическую коррекцию, но все, конечно, сугубо индивидуально.
Ортопедическая обувь и стельки
Ортопедическая обувь и стельки особенно нужны детям, у которым первая или вторая степень вальгусной деформации. Одними стельками, конечно, обойтись не получится, к ним необходима обувь. При ВДС это специальная обувь с жестким бортом для коррекции деформации.
Покупать ботинки самостоятельно врачи не советуют, можно лишь усугубить проблему. Разновидностей ортопедической обуви много, специалист может подобрать правильные ботинки именно для вашего ребенка.
– Самостоятельно выбирать обувь и стельки я не рекомендую во избежание недоразумений и возможных негативных последствий из-за неправильно подобранной обуви. Выбирать ботинки нужно только по направлению врача-специалиста. В данном случае – это детский врач-ортопед, – поясняет Рустам Мустафин.
Массаж
Перед тем как искать массажиста, нужно опять же проконсультироваться. Массаж эффективен в случае вальгусной деформации, но эта процедура сама по себе имеет противопоказания, так что нужно убедиться, что у ребенка их нет.
Нельзя забывать и о том, что данная процедура должна выполняться сертифицированным медицинским работником, детским массажистом, а не соседкой, закончившей экспресс-курсы.
Чем легче степень деформации стоп у ребенка, тем массаж эффективнее. Лучше всего он помогает детям с первой и второй степенью.
– При 3 и 4 степени массаж также показан, так как позволяет нормализовать тонус мышц, улучшить кровоснабжение пораженной области, нормализовать состояние соединительной ткани. Однако в этих случаях массаж рассматривается как вспомогательная процедура при обязательном комплексном подходе, в том числе возможном оперативном вмешательстве по усмотрению врача, – объясняет врач-ортопед Рустам Мустафин.
Вылечить вальгусную деформацию стопы у детей полностью нельзя, это врожденное состояние, которое будет сопровождать его всю жизнь. Но это не значит, что нельзя уменьшить ее степень. Это можно сделать при помощи лечебной физкультуры. Методику, комплекс и регулярность ЛФК в любом случае подбирает специалист с медицинским образованием – инструктор ЛФК в медицинском учреждении.
Обычно упражнения проводят ежедневно, сначала курсами в лечебных учреждениях, потом самостоятельно дома или в спортзалах.
Когда необходимо обращаться к врачу?
Успех лечения вальгусной деформации стопы у детей зависит от родителей и их наблюдательности. Есть ряд симптомов, которые должны насторожить близких и заставить их записать свое чадо на прием к ортопеду. К таким признакам относятся:
- стаптывание внутренней части обуви у ребенка;
- непосредственно сама деформация стопы в виде вальгуса, когда внутренняя лодыжка расположена значительно ниже, поэтому область голеностопных суставов, когда обе стопы расположены рядом, начинает напоминать букву Х.
Если вы заметили эти симптомы, обратитесь к педиатру. Он после осмотра даст направление к узким специалистам. (Вообще к педиатру малыша лучше водить регулярно, даже если вас как родителя ничего не настораживает).
– Не стесняйтесь поверять доктору любые свои опасения и особенности, которые вы наблюдаете у ребенка. Так как врач осматривает его всего 15-20 минут, а вы наблюдаете ежедневно и почти постоянно. Ваша робость и стеснение не в вашу пользу, – уверяет врач-ортопед Рустам Мустафин. – Чем быстрее выявить проблему, тем больше шансов на хороший исход. Кроме того, не стоит забывать, что вальгусная деформация стопы может быть проявлением более тяжелой патологии, например, неврологической.
Профилактика вальгусной деформации стопы
Так как чаще всего вальгусная деформация стопы у детей происходит вследствие генетической предрасположенности, такую ВДС не предупредить, но профилактика очень эффективна при вторичной ВДС.
- важно исключить травмы и перенапряжение у ребенка;
- спорт для детей нужно выбирать грамотно, посоветоваться с врачом будет не лишним;
- стоит своевременно лечить все заболевания, которые могут привести к ВДС: парезы, параличи, проблемы с нервной системой.
Если же деформация наследственная, то стоит соблюдать несколько советов, чтобы ее не усугублять:
- регулярно заниматься с ребенком физкультурой, особый упор делать на упражнения для укрепления мышц нижних конечностей (их порекомендует врач), можно записать ребенка на плавание;
- соблюдать рациональный режим дня: больше гулять пешком, ездить на велосипеде;
- правильно подбирать обувь.
– Особенно актуальна профилактика в связи с гиподинамией у детей, многие из них большую часть времени проводят у компьютера, что негативно сказывается на развитии их опорно-двигательной системы. Задача родителей – активно вмешиваться в жизнь своих детей и своим примером показывать необходимость активного отдыха, – напоминает врач-ортопед Рустам Мустафин.
Рекомендации по коррекции плоско-вальгусной деформации стопы
Плоско-вальгусная деформация стопы у взрослых и детей – достаточно распространенный диагноз, который слышат многие родители от детского ортопеда. Чаще всего симптомы нарушения возникают с первыми шагами ребенка.
В такой ситуации нужно как можно раньше принять меры. Это поможет исправить форму стопы и избежать негативных последствий.
Особенность заболевания
 Согласно статистическим данным, практически каждый ребенок старше 5 лет, страдает различными аномалиями в строении стопы.
Согласно статистическим данным, практически каждый ребенок старше 5 лет, страдает различными аномалиями в строении стопы.
По разным оценкам, плоско-вальгусной деформации подвержено от 40 до 80 % детей. По МКБ-10 ее кодируют под шифром М21. Другие приобретенные деформации конечностей.
Для этого нарушения характерно вальгусное расположение задней части стопы, уплощение продольного свода, абдукционно-пронационное расположение переднего фрагмента.

Причины деформации
К развитию патологии приводят самые разные факторы:
- Дисплазия соединительной ткани. Неправильное формирование стопы обусловлено неблагоприятными экологическими условиями, некачественными продуктами питания и т.д.
- Использование некачественной детской обуви. Слишком мягкие изделия, которые имеют плоскую подошву, не могут надежно зафиксировать ногу.
- Отсутствие физических нагрузок у ребенка.
- Генетическая предрасположенность.
- Эндокринные нарушения. Причиной проблем могут быть патологии щитовидной железы или диабет.
- Остеопороз. Под этим термином понимают поражение костных тканей скелета.
- Травматические повреждения стопы.
Симптомы и проявления
 Заподозрить наличие плоско-вальгусной деформации можно по таким симптомам:
Заподозрить наличие плоско-вальгусной деформации можно по таким симптомам:
- ребенок становится не на полную стопу, а лишь на внутреннюю часть;
- появляется шарканье при движении;
- малыш быстро устает во время активных игр;
- часто появляются болевые ощущения в спине и ногах.
Немаловажными признаками аномалии считаются неуверенная походка, отечность стоп в конце дня, судорожный синдром в икрах. Также можно увидеть, что обувь ребенка сильнее снашивается с внутренней стороны.
Клинические рекомендации
Чтобы справиться с патологией, можно применять консервативные и радикальные методы. В первом случае стоит носить ортопедические стельки, делать массаж, заниматься лечебной гимнастикой. Операцию назначают довольно редко. Она требуется при отсутствии эффекта от консервативной терапии и в сложных случаях аномалии.
Массажи
 Обязательной частью лечения считается мануальная терапия. Процедуру должен проводить опытный специалист. Чтобы родители могли самостоятельно делать малышу массаж, они должны пройти соответствующее обучение.
Обязательной частью лечения считается мануальная терапия. Процедуру должен проводить опытный специалист. Чтобы родители могли самостоятельно делать малышу массаж, они должны пройти соответствующее обучение.
При выполнении процедуры нужно уделить внимание не только стопам, но и мышечным тканям спины, бедер, голеней. Обязательно необходимо сделать массаж передней части ног, поясничной и крестцовой области.
При проведении массажа нужно параллельно выполнять пассивные движения суставами. Благодаря правильному проведению процедуры можно добиться таких эффектов:
- улучшить проводимость нервов;
- укрепить мышечные ткани;
- восстановить подвижность стоп;
- увеличить тонус организма.
На фото массажное воздействие на стопы

ЛФК и упражнения
Чтобы улучшить состояние стоп, обязательно необходимо заниматься лечебной гимнастикой. Для этого следует выполнять такие упражнения:
- сгибать и разгибать стопы;
- сжимать и разжимать пальцы;
- выполнять круговые движения ступнями в каждом направлении;
- скользить пяткой по голени;
- захватывать и удерживать ногами круглые предметы;
- развернуть подошвы внутрь и делать ими хлопки;
- скользить ступнями по полу, направляя носок на себя;
- делать упражнение «велосипед»;
- приседать с разведением коленей;
- собирать с пола мелкие предметы.
Ортопедические товары
 При наличии проблем нужно применять специальную ортопедическую обувь. Лучше всего изготавливать ее на заказ.
При наличии проблем нужно применять специальную ортопедическую обувь. Лучше всего изготавливать ее на заказ.
При этом нужно учитывать, что ботинки не помогут быстро исправить строение стопы – их нужно носить долгое время.
При наличии плоско-вальгусной деформации не удастся обойтись без ортопедических стелек. Их тоже нужно изготавливать индивидуально.
Размер, форма и толщина стелек подбираются с учетом уплощения стоп и угла деформации.
Операция
Хирургическое вмешательство проводится в 8-12 лет. Операцию назначают при тяжелой степени плоско-вальгусной деформации, которая сопровождается углом отклонения больше 30 градусов. Врач подбирает максимально безопасные методики.
Чаще всего проводят такие виды операций:
- увеличение длины ахиллова сухожилия;
- подтаранный артроэрез;
- укрепление сухожилия задней большеберцовой мышцы;
- поэтапное использование приспособлений для внешней фиксации.
Рекомендации для детей и взрослых
 Чтобы улучшить состояние ребенка и избежать прогрессирования плоско-вальгусной деформации, нужно соблюдать важные рекомендации:
Чтобы улучшить состояние ребенка и избежать прогрессирования плоско-вальгусной деформации, нужно соблюдать важные рекомендации:
- исключить преждевременную нагрузку на ноги ребенка;
- правильно и сбалансировано питаться;
- делать лечебную гимнастику;
- выбирать качественную и комфортную обувь;
- полноценно высыпаться, нормализовать режим работы и отдыха.
Последствия, прогноз
Если вовремя не начать лечение патологии, она может стать причиной опасных последствий. К ним относят следующее:
- выраженная деформация позвоночника;
- постоянный болевой синдром в ногах;
- возникновение артрозов или остеохондроза.
Плоско-вальгусная деформация стоп встречается довольно часто и может провоцировать отрицательные последствия для здоровья и отсрочку от армии. Чтобы минимизировать риск появления проблем, важно как можно раньше обратиться к ортопеду. В простых случаях скорректировать нарушение можно консервативными методами, в более сложных – не удастся обойтись без операции.
Как подобрать обувь при плоско-вальгусной стопе, советы доктора Комаровского в нашем видео:
Вальгусная деформация стопы у взрослых лечение гимнастика
Hallux Valgus или вальгусная деформация первого пальца на ноге — отклонение его относительно других вовнутрь. Тогда как сустав у основания пальца увеличивается и воспаляется, начинает выпирать наружу. Образовавшаяся вальгусная деформация стопы у взрослых, шишка на ноге — одна из распространенных жалоб на сегодняшний день среди пациентов хирургов и ортопедов.
Обладателя шишки тревожит не только боль, но и сильный дискомфорт. Проблематичным становится подбор обуви. Поэтому вопрос — почему на ноге появилась шишка вызывает беспокойство. Так и лечение вальгусной деформации большого пальца без операции для многих актуален.
Лечение по народным рецептам приносит небольшое облегчение. Кремы, мази для этого могут снять боль ненадолго. Но ощутимого результата вы добьетесь при помощи ортопедических приспособлений.
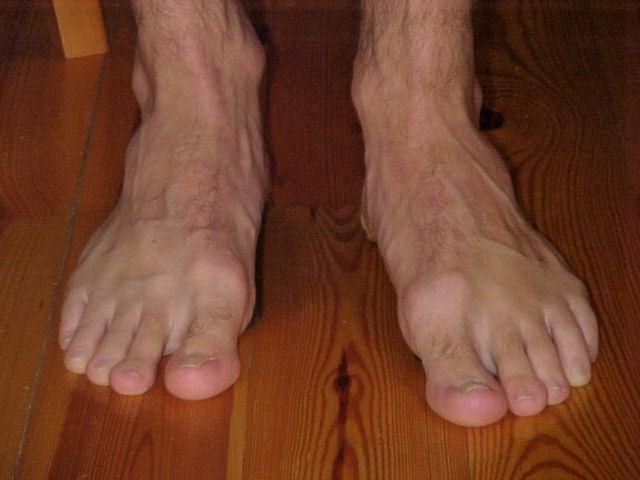
Почему на ноге появилась шишка
Помимо распространенного продольного плоскостопия стопы, существует поперечное плоскостопие. Оно чаще всего и служит причиной изменения формы у большого пальца, вырастанию шишки. Косточки на ноге начинают беспокоить не сразу. Но по мере прогрессирования деформации.
Данный дефект называют — вальгусная деформация стопы или Халлюс вальгус. Провисание поперечного свода стопы мы не можем заметить, как продольное плоскостопие. Пока оно не начнет себя проявлять искривлением пальцев, шишкой большого пальца.
Также появляются боли чуть выше пальцев по подошве ноги у основания плюсневой кости стопы (так называемые натоптыши). Дело в том, что мышечная тетива постепенно ослабевает, свод стопы опускается. Амортизация стопы слабеет. Поэтому стопа как будто ищет дополнительные точки опоры и пальцы искривляются.
Поэтому первый палец отклоняется во внешнюю сторону, второй и третий пальцы приподнимаются в суставах. Таким образом распределяя нагрузку на стопу. То есть становятся молоткообразными или когтеобразными.
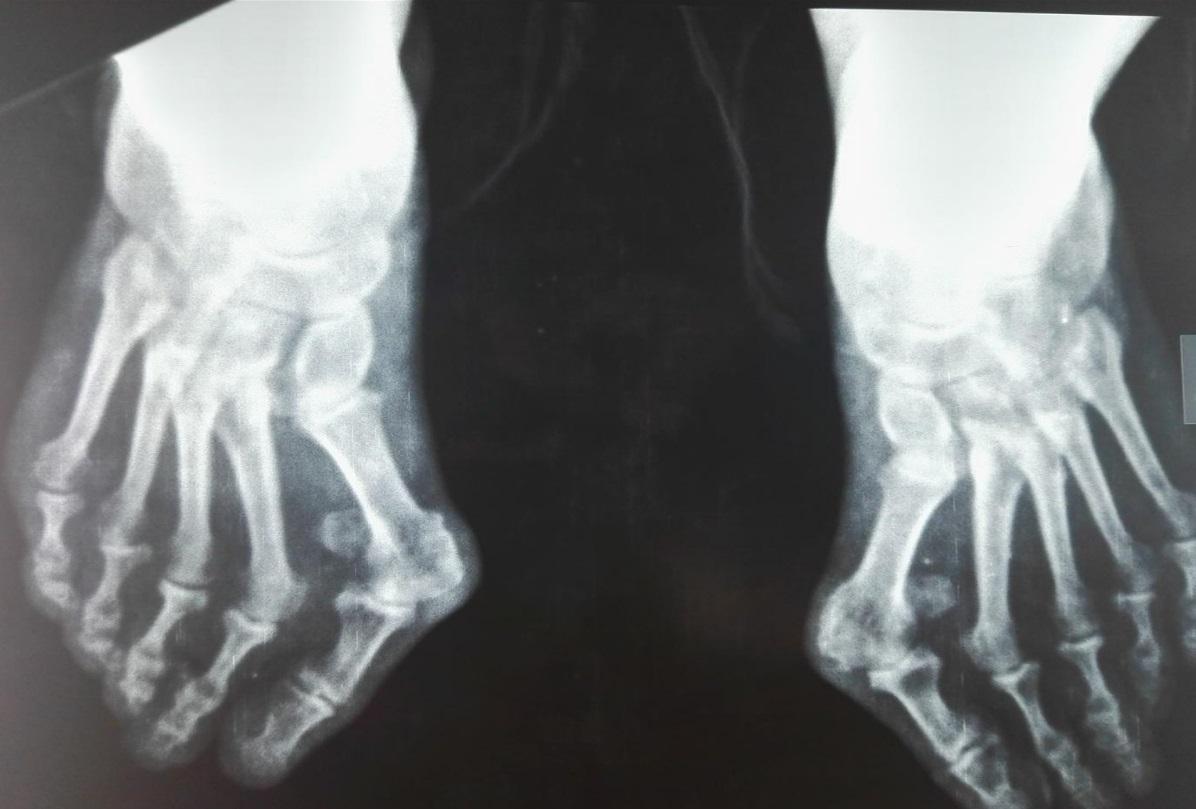
Боли в пальцах ног — это не только следствие поперечного плоскостопие. Но также могут провоцировать неприятные ощущения и обменные нарушения. В таком случае может диагностироваться подагра. Большой палец при подагре опухает и болит нестерпимо.
Причины вальгусной деформации стопы
▣ Наследственность. Если ваши родственники страдали от косточки на ноге, то высока вероятность, что она будет и у вас.
▣ Неудачный подбор обуви либо высокий каблук. Слишком узкие туфли сдавливают кости стопы и пальцев. При высоком каблуке нагрузка перераспределяется на передний отдел стопы — плюсневые кости. Что противоречит анатомически правильной установке ноги.
▣ Особенности строения соединительной ткани. Это определяет повышенную подвижность суставов. Что постепенно ведет к их деформации.
▣ Лишний вес способствует большой нагрузке на ноги, страдают все суставы. Значит риск вальгусной деформации или шишки высок.
▣ Нарушение в обменных процессах организма. Из-за артрита, подагры воспаляется суставная сумка пальца. Со временем сустав изменяется, образуется «шишка».
Лечение вальгусной деформации стопы
К сожалению, огромное количество людей, не смотря на обилие информации, до сих пор находится в заблуждении относительно причины вырастания косточки около первого пальца. Лечения халюс вальгуса стоп подразумевает несколько способов.
Шишка — это не нарост около пальца, который пытаются свести. Она не отпадет при лечении народными средствами. Это отклонение одной кости в суставе фаланги пальца относительно другой. Исправить, лечить вальгусную деформацию может только ортопед или хирург.
Операция по удалению шишки на ноге
Операция на «косточку» у большого пальца требует реабилитации после процедуры. Возможны несколько вариантов оперций с удалением кости, фаланги, плюсневой головки. Часто приходится формировать поперечный мышечный свод стопы. Чтобы эффект от хирургического вмешательства был долгим. И шишка не образовалась вновь.
После операции носят специальную обувь — ботинок Барука.

Специальная обувь с разгрузкой переднего отдела облегчит реабилитацию после операции. Опоры при ходьбе на область пальцев в такой обуви не происходит. Поэтому восстановление после операции происходит быстро.
Мазь от косточки на большом пальце ноги
Примочки, натирания, мази, травы и прочее просто снимут воспаление с шишки и уменьшат боль. Этого бывает достаточно для тех, кто страдает от болевых ощущений. Ведь приходится ограничивать передвижение.
Однако в размере вальгусная шишка не уменьшится от втираний. Домашними средствами можно снять воспаление сустава и боль. Но исправить искривление пальцев можно только используя ортопедические приспособления.
Поэтому начинать следует с ортопедического лечения. Ведь с операцией можно повременить.
Ортопедические вставки между пальцами ног
Стопы без нужных супинаторов и стелек подвергаются неправильной нагрузке.Но с помощью ортопедических изделий вы сможете приостановить вальгусную деформацию пальцев. Шишка уменьшится и со временем совсем пропадёт. Благодаря фиксаторам можно добиться правильного положения большого пальца ноги.
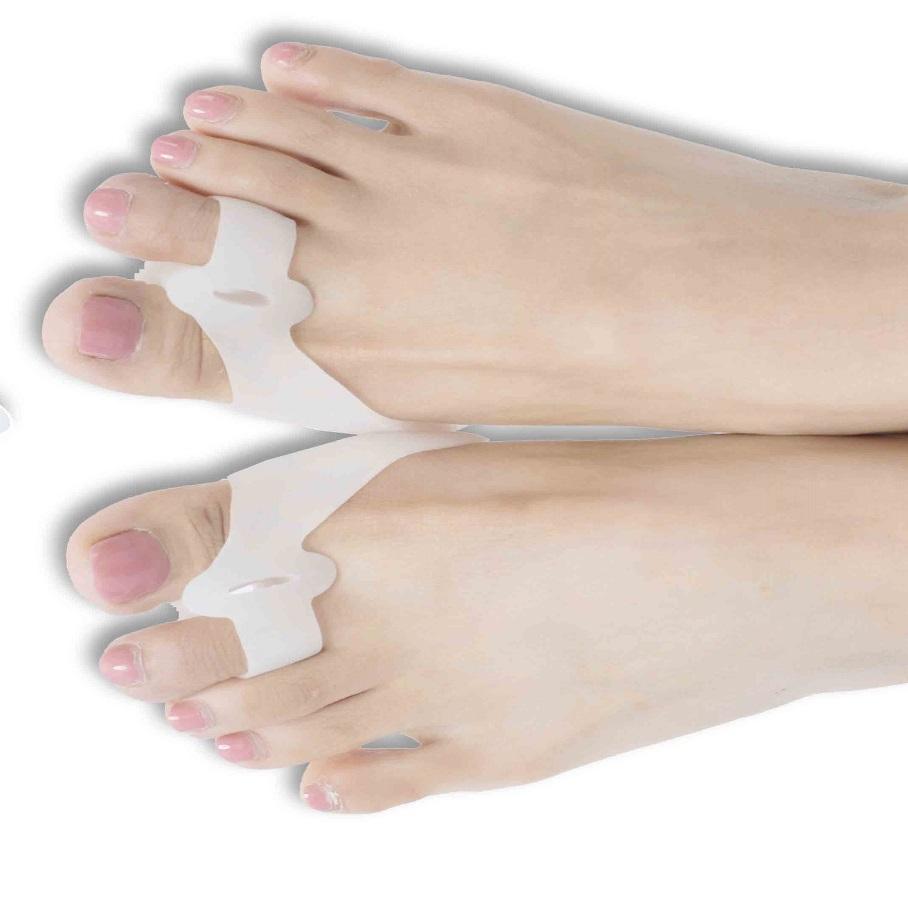
Лучше использовать несколько изделий, чтобы лечение было последовательным. Какие лучше подобрать приспособления для лечения шишки у большого пальца на ранних стадиях.
■ Корригирующий бандаж на палец
■ Силиконовые вставки между пальцами
■ Бурсопротектор с вставкой
Что делать при вальгусной деформации стопы
Даже если вы заметили незначительную по размеру «косточку» и она пока не болит, проверьте стопы. Всегда легче исправить проблему на раннем этапе. Не дожидайтесь прогрессирования роста шишки.
▩ Обратитесь к ортопеду. Следуйте советам специалистов, чтобы приостановить деформацию. Чем быстрее вы сделаете это, тем в более полной мере приостановите проблему.
▩ Желательно проверить ноги на падометре или плантоскопе. Возможно обнаружится комбинированное плоскостопие. А может и незначительная разница в длине ног. Что тоже ведет к разного рода патологиям стоп.

▩ Приобретите ортопедическую обувь. Комфортная правильная обувь позволит чувствовать удобство самой проблемной ноге. Очень много обуви ортопедической модной и современной. При этом никто не заставляет дам совсем отказаться от каблуков. Но пусть они останутся в вашей жизни только для случая «выхода в свет» и только со специально подобранными супинаторами или ортопедическими полустельками.
▩ Надевайте на ночь отводящий ортез или корригирующее приспособление. 6 месяцев минимум каждую ночь вы должны спать в нём.
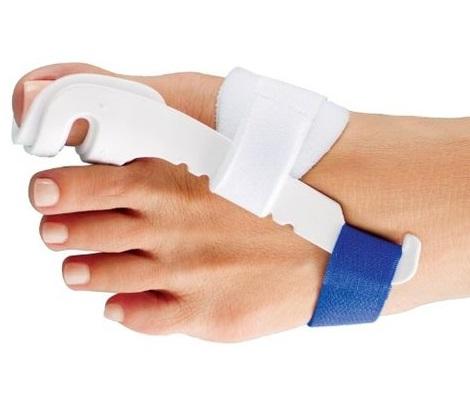
В половине случаев деформация приостановиться, если она сильная. Либо исправиться до прежнего нормального положения, если средняя. Но результата быстрого ждать не стоит.
Вставая ночью, снимайте приспособление, иначе можете поскользнуться и сломать его. Возможны болевые ощущения, так что можете смазать шишку любым кремом для суставов.
▩ Закрепим результат ночной коррекции дневным приспособлением. Это вставка чаще силиконовая между 1-м и вторым пальцем ноги. Вставленная, она препятствует обратному неверному отклонению пальца. Дискомфорта скорее всего не доставит. Материал для вставки используется мягкий.
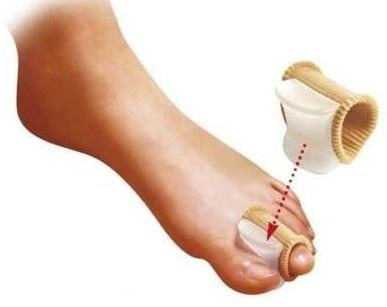
Ошибочно надеется, что только дневная межпальцевая вставка исправит шишку. Этого, к сожалению, недостаточно. Только комплексное использование всех изделий поможет убрать деформацию.
◩ Также всегда носите ортопедические стельки. Определить подходящую вам поможет специалист ортопедического салона или врач. Назначена может быть универсальная каркасная стелька с поперечным и продольным супинаторами. Или понадобиться индивидуальные ортопедические стельки, что несколько дороже.
◩ Не лишне к перечисленным средствам добавить массаж стоп. Это снимет напряжение, боль, улучшит циркуляцию крови. Хорошо если он будет ручным, но использовать удобно и массажные коврики. Аппаратные массажёры с несколькими режимами будут также удобны.
Не затягивайте с лечение шишек пальцев. Ведь вальгусная деформация хорошо поддаётся коррекции. При таком обилии ортопедических приспособлений легко вылечить косточку большого пальца.
Но прежде, чем начать лечение вальгусной деформации без операции самостоятельно, проверьте ноги у ортопеда.
Плано вальгусная деформация стоп
В последние десятилетия отмечается рост числа пациентов с детским церебральным параличом (ДЦП) в РФ, частично это объясняется борьбой за снижение младенческой смертности – даже после перехода на рекомендованные ВОЗ критерии регистрации рождения (с веса в 500 г. и 22 недель беременности) младенческая смертность снизилась с 8,6 на 1000 родившихся живыми в 2012 году до 7,4 в 2014 году, а в первой половине 2015 года тенденция снижения этого показателя сохранилась, и он достиг 6,6 (МЗ РФ, 10.10.2015, Д. Дягтерев) [2]. В настоящее время выявляется 8-14 пациентов больных ДЦП на тысячу детей [3]. В общей структуре ДЦП спастические формы (спастическая диплегия, гемиплегия, двойная гемиплегия – по классификации К.А. Семеновой [3]) доминируют.
В структуре ортопедической патологии, чаще всего нуждающейся в хирургической коррекции при спастических формах ДЦП можно выделить три группы: 1) спастическая нестабильность тазобедренных суставов; 2) спастическая деформация стоп (чаще вариант эквино-плано-вальгусной деформации); 3) контрактуры суставов верхних и нижних конечностей [1].
Для пациентов с ДЦП типичными являются два типа деформаций стоп: эквино-плано-вальгусная и эквино-варо-аддукционная [5]. В случае некорректно выполненной операции по удлинению икроножной мышцы в анамнезе, у больных рассматриваемой группы встречается ятрогенная деформация стоп – преимущественно пяточно-вальгусная. Хирургические методы коррекции деформаций стоп у пациентов со спастическими формами ДЦП разнообразны и могут быть разделены на пять основных групп: 1) сухожильно-мышечная пластика; 2) артродезирующие вмешательства; 3) корригирующие остеотомии; 4) артроэрезы; 5) сочетание выше названных методов.
Каждый случай выявленного рецидива деформации стоп или формирования новой (ятрогенной) деформации стопы после лечения по месту жительства подтверждают необходимость систематизирования подходов к лечению спастической деформации стопы и научное обоснование показаний к их применению.
Цель исследования
Систематизация хирургического подхода в лечении деформаций стоп у пациентов с ДЦП, снижение количества ятрогенных деформаций стоп.
Материалы и методы
В исследование были включены результаты лечения 210 стоп у пациентов со спастическими формами ДЦП (случайная выборка из первично оперированных в отделении детской ортопедии №2 ФГБУ ННИИТО в период 2008-2015 гг.). Возраст пациентов составил от 3 до 17 лет, среднее значение 12±1,4. По полу превалировали девочки (соотношение М:Ж = 1:1,3). По типу деформаций стоп встречались: 90,5% эквино-плано-вальгусная (ЭПВД) – 190 стоп (у 80 пациентов оперировались две стопы одномоментно, у 30 – устранялась деформация одной стопы); 9,5% эквино-варо-приведенная (ЭВПД) – 20 стоп (3 пациента, у которых оперировались две стопы одномоментно, у 14 – устранялась деформация одной стопы). Среди форм ДЦП у большинства пациентов была определена спастическая диплегия (95,2%), у остальных пациентов диагностирована гемиформа (4,8%) преимущественно правосторонняя.
По степени тяжести деформаций стоп были средние и тяжелые деформации, определяемые по степени вальгизации заднего отдела, снижения высоты продольного свода в положении стоя. Оперативное лечение проводилось преимущественно у пациентов с негрубым неврологическим дефицитом, соответствующим по GMFCS I-III; показанием для хирургии спастической деформации стопы у пациентов без перспективы вертикализации были только стопы с крайней степенью деформации. Кроме степени деформации и неврологического дефицита, определяет показания «двигательное плато» (оптимальным моментом в хирургии стопы считается временной промежуток без появления новых двигательных навыков в развитии пациента).
По объему хирургического вмешательства выполнялись следующие операции: артродезы, корригирующие остеотомии среднего отдела стопы, удлиняющие или укорачивающие остеотомии пяточных костей, сухожильно-мышечные пластики. Распределение пациентов по объему хирургического вмешательства представлено в таблице.
Распределение пациентов в зависимости от вида деформации и тип выполненных хирургических вмешательств (210 стоп / 127 пациентов)
Тип хирургических вмешательств
Вид деформации стоп
Корригирующие остеотомии среднего отдела стопы
Удлиняющие / укорачивающие остеотомии пяточных костей
Оценка эффективности используемых методов проводится при контрольных осмотрах на основании данных клинического осмотра, рентгенологических методов исследования, компьютерной стабилометрии. Все пациенты наблюдаются в динамике в среднем каждые 3 мес. в первый год жизни, далее не реже 1 раз в полгода. Для иногородних пациентов активно используются возможности заочных консультаций с применением Интернет-ресурсов.
В данное исследование были включены пациенты, кому спастическая деформация стоп устранялась изолировано. Однако у пациентов с ДЦП реконструкция стоп может производиться симультанно с оперативным лечением спастической нестабильности тазобедренных суставов, что в комплексе с устранением контрактур нижних конечностей полноценно устраняет порочную позу пациента с неврологическим дефицитом.
Полученные результаты
Применяемые в отделении детской ортопедии №2 Новосибирского НИИТО методы хирургического лечения спастических деформаций стоп демонстрируют свою эффективность на основании оценки результатов лечения значительного количества пациентов.
Общим моментом для всех типов спастической деформации стопы с эквинусным компонентом является полузакрытая апоневротомия икроножной мышцы с низведением пяточной кости до 90-95 градусов тыльной флексии. Для устранения вальгусной деформации заднего отдела стопы, восстановления высоты продольного свода и коррекции отведения переднего отдела преимущественно используется удлиняющая остеотомия пяточной кости. Супинационный компонент устраняется с восстановлением трехточечной опоры стопы корригирующей остеотомией на уровне медиальной клиновидной кости. Обязательным моментом является восстановление равновесия натяжения сухожилий большеберцовых-малоберцовых мышц. Клиновидные остеотомии используются при неустраняющихся ручной репозицией компонентах приведения переднего отдела, варусного компонента заднего отдела стопы, кавусного компонента деформации. В последние годы типичным является биодеградируемый остеосинтез в хирургии стопы винтами, позволяющий фиксировать скелет стопы в положении коррекции интраоперационно и исключить этап удаления конструкций. Из преимуществ биодеградируемых винтов отмечаются следующие: постепенный перенос нагрузки на консолидирующуюся кость, отсутствие ограничений для проведения обследований (ЯМР, КТ), исключена миграция конструкции, не ограничена визуализация костной ткани при Rg-обследованиях, эффект механической активности, отсутствие колонизации импланта микроорганизмами, эффект автокомпрессии за счет «набухания», отсутствие stress-shield, изоэластичность (близость модуля упругости БДИ и кости), техника заведения АО-совместима, не нужен стационарный этап «удаления конструкций». Общими требованиями к биодеградируемым винтам являются: высокая начальная прочность, подходящий начальный модуль, высокая начальная твердость, контролируемая прочность в условиях живого организма, контролируемый распад в условиях живого организма. Имплантаты стерилизуются производителем гамма облучением и поставляются в индивидуальных пластиковых контейнерах. Производителем заявляется, что в условиях живого организма, процесс рассасывания начинается через 8 недель и заканчивается через 2 года.
Используемые методы коррекции спастических деформаций стоп позволяют получить хороший функциональный и косметический результат. Фиксация внешней иммобилизацией гипсовой повязкой у пациентов проводится необходима шесть-восемь недель. После завершения срока фиксации проводится снятие гипсовой повязки, контрольная рентгенография стоп без нагрузки с целью уточнения степени консолидации остеотомий и состоятельности артродезов. Особое значение после данных вмешательств носит момент ортезирования и функциональной терапии – необходимость применения домашней и уличной ортопедической обуви до завершения периода активного роста пациента, что позволяет сохранить достигнутую коррекцию стоп. При анализе результатов достоверно (p