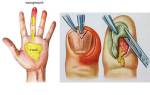
Коллагенопатия симптомы
Коллагеноз – заболевания соединительной ткани. Симптомы коллагеноза. Виды патологий соединительной ткани.
- Суставы
- Соединительные ткани
- Пороки сердца
1. Что такое коллагеноз и его симптомы
Коллагеноз представляет собой группу заболеваний, характеризующихся поражением соединительной ткани, в том числе и волокон, содержащих в своем составе коллаген. Коллагенозы относятся к группе патологий с участием тканей, богатых белком, поддерживающих на должном уровне функционирование органов и частей тела. Результатом коллагеноза становятся нарушения работы мышц, суставов и других органов, а также ухудшение состояния кожного покрова.
Симптомами коллагеноза могут быть:
- слабость;
- болезненные ощущения в мышцах и суставах;
- субфебрильная температура – повышение температуры тела на протяжении продолжительного временного отрезка в пределах 37 – 37,5°C;
- кожные высыпания;
- чрезмерная потливость.
Существует более 200 патологий соединительной ткани, симптомы и причины возникновения которых тесно взаимосвязаны. Попробуем разобраться с некоторыми самыми распространенными типами коллагенозов.
2. Наследственные заболевания соединительной ткани
Некоторые болезни соединительной ткани являются результатом изменений в определенных генах. Вот наиболее распространенные из них:
Данный синдром представляет собой группу заболеваний наследственного характера, отличительной особенностью которых являются гипермягкие суставы, повышенная эластичность кожи, подверженные повреждениям кровеносные сосуды, аномальный рост рубцовой ткани и синяки. Симптоматика данного синдрома может варьироваться от легкой степени до высокой. В зависимости от конкретного вида Элерса-Данло признаки этого заболевания могут включать следующее:
- кровоточивость десен,
- слабые сосуды,
- медленное заживление ран,
- изогнутый позвоночник,
- плоскостопие,
- проблемы с легкими, сердечными клапанами и органами пищеварения.
Врожденный буллезный эпидермолиз
Люди с данным заболеванием имеют настолько хрупкую кожу, что практически любое соприкосновение с ней сопровождается возникновением тонкостенных волдырей с серозным содержимым. Подобные пузыри могут возникнуть при ударе, падении человека на землю и даже от трения одежды на определенных участках кожи.
В зависимости от какого-либо конкретного вида врожденного буллезного эпидермолиза подвергаться неблагоприятному воздействию могут дыхательные пути, пищеварительный тракт, мочевой пузырь, мышцы или другие органы. Как правило, буллезный эпидермолиз проявляется сразу при рождении ребенка, так как сам акт родов в некоторой степени является первой механической травмой.
Клиническая картина данного заболевания характеризуется поражением большинства жизненно важных органов и систем: сердечно-сосудистой и центральной нервной системы, опорно-двигательного аппарата, органов зрения и дыхания. Люди с синдромом Марфана имеет высокий рост, а также чрезмерно длинные кости и тонкие «паукообразные» пальцы ног, рук.
Среди других проблем, сопровождающих синдром Марфана, можно выделить проблемы со зрением по причине аномального размещения хрусталика глаза и расширения аорты. Синдром Марфана провоцируется мутациями в гене, который регулирует структуру белка фибриллина.
Данная патология является врожденным расстройством, характеризующимся хрупкостью костей, низкой мышечной массой. Существует несколько типов этого заболевания. Специфические симптомы несовершенного остеогенеза зависят от конкретного вида заболевания и могут включать в себя следующие признаки:
- серый или синий оттенок склеры – белка глаз;
- тонкая кожа;
- снижение слуха;
- незначительное искривление позвоночника;
- проблемы с дыханием.
Причина возникновения данной патологии заключается в мутации генов COL1A1 и COL1A2, ответственных за коллаген типа 1, а также изменение качества протеина.
3. Аутоиммунные заболевания
Аутоиммунные заболевания представляют собой совокупность заболеваний, при которых под действием собственной иммунной системы происходит деформация и разрушение тканей, органов организма человека. Исследователи полагают, что это расстройство возникает у генетически восприимчивых людей. У них защитная иммунная система вырабатывает антитела, атакующие собственные ткани. К этому типу патологий можно отнести следующие заболевания.
Дерматомиозит и полимиозит
В основе этих заболеваний лежат воспалительные процессы, протекающие на фоне специфического действия иммунной системы человека. Дерматомиозит характеризуется воспалением кожного покрова, а полимиозит – мышц. Для симптоматики обоих заболеваний характерны:
- усталость,
- мышечная слабость,
- одышка,
- затруднение глотания,
- потеря в весе,
- лихорадка.
При данном заболевании иммунная система атакует синовиальную оболочку – оболочку мембран, выстилающих полость суставов. В результате подобного воздействия она воспаляется, появляется боль и отечность, ощущение скованности во всем теле. Среди других симптомов ревматоидного артрита можно выделить:
Этот термин обозначает группу заболеваний из группы коллагенозов, которые характеризуются уплотнением кожи, наращиванием рубцовой ткани и повреждением внутренних органов. Эти нарушения подразделяются на две основные категории: системная и очаговая склеродермия.
Синдром Шегрена представляет собой хроническое системное заболевание, при котором атаке иммунной системы подвергается слезные и слюнные железы, а также железы слизистых оболочек. Результатом данного патологического процесса становится дисфункция данных желез с последующим уменьшением количества вырабатываемого секрета. Основными синдрома Шегрена являются сухость в глазах и во рту, а также постоянная усталость и боль в суставах.
Системная красная волчанка
Системная красная волчанка, поражая капилляры и соединительную ткань, оказывает отрицательное влияние на весь организм в целом. Для симптоматики красной волчанки характерны следующие признаки:
- чувствительность к солнечному свету;
- высыпания на щеках и переносице;
- выпадение волос;
- нарушения работы почек;
- проблемы с концентрацией внимания и памятью;
- анемия.
Данный термин характерен более чем для 20 различных состояний, характеризующихся воспалением стенок сосудов. Как следствие, васкулит может ухудшать кровообращения органов и других тканей организма.
Смешанное заболевание соединительной ткани – смешанный коллагеноз.
При таком коллагенозе у людей выявляются черты одновременно нескольких болезней: красной волчанки, дерматомиозита, ревматоидного артрита и т.д. Многогранные проявления этой патологии у больных проявляются по-разному: кто-то жалуется на легкие симптомы, а у кого-то могут возникнуть и серьезные осложнения, в том числе и инфекции, инсульты, почечная недостаточность и другие опасные явления.
Лечение коллагеноза зависит от множества различных факторов: типа заболевания и его симптоматики, тяжести течения болезни, а также от индивидуальных особенностей организма больного. Чаще всего меры по лечению коллагеноза помогают если не вылечить болезнь полностью, то хотя бы контролировать неприятные симптомы коллагеноза.
Наследственные коллагенопатии
Продуктами работы генов могут быть не только ферменты, но и другие белки, например, гемоглобин, транспортные белки крови, структурные белки клеточных мембран, антитела, белковые гормоны и др. Примером патологии с нарушением структурных белков являются наследственные коллагенопатии.
Наследственные коллагенопатии — обширная группа заболеваний, обусловленных нарушением процесса синтеза или распада основного структурного белка соединительной ткани — коллагена.
При патологии обмена соединительной ткани сложности подстерегают новорожденного ребенка практически уже с первых дней жизни. Так, нередко уже в роддоме врачи отмечают у малыша мышечную слабость, иногда — повышенную кровоточивость пупочной ранки, выступающий в виде канатика «пуп» (так называемая «кожная форма» остатка пуповины), нередко — врожденный вывих тазобедренных суставов, обращают внимание на увеличение роста ребенка и наличие длинных, «музыкальных» пальцев на руках и ногах и др.
На первом году жизни проблемы, как правило, нарастают, как «снежный ком». В ряде случаев ребенок позже, чем его сверстники, начинает держать голову, переворачиваться, сидеть, ходить. Нередко отмечаются малые прибавки веса, склонность малыша к срыгиваниям, рвотам, запорам. Как правило, детский невролог выявляет у малыша «перинатальную энцефалопатию», «косоглазие» или даже «угрозу по развитию детского церебрального паралича», назначая соответствующее лечение — курсы массажа, физиотерапию, прием медикаментов.
Однако к 2-3 годам у ребенка сохраняются дряблый мышечный тонус, неустойчивость походки, неправильная установка стоп. Малыш часто болеет простудными заболеваниями, которые нередко принимают затяжное течение.
К 5-7 годам про него, как правило, говорят: «Тонкий и звонкий». Все обращают внимание на снижение веса у ребенка, нередко высокий рост, отечность век, избыточную подвижность суставов, различные деформации грудины, конечностей, плоскостопие. Появляются проблемы с зубами — ранний кариес, желтизна или потемнение эмали, различные нарушения прорезывания зубов. Именно в это время нередко выявляются признаки нарушения речи — ребенок путает произношения букв, переставляет звуки. Сохраняются признаки повышенной нервной возбудимости, ночное недержание мочи и др. Нередко обеспокоенные родители «мечутся» от консультанта к консультанту, «толстеет» и «пухнет» амбулаторная карта ребенка, и практически каждый специалист устанавливает все новые диагнозы.
К 7-10 годам у такого ребенка нередко дополнительно выявляются изменения со стороны сердца: функциональный шум, который, как правило, объясняется врачами «избыточным прогибом створок клапанов сердца». Появляются признаки хронического поражения желудочно-кишечного тракта — хронический гастродуо-денит со всевозможными «рефлюксами» (забросами), обнаруживаются «соли в почках» и т. п.
К 11-13 годам жизни ребенок и/или его родители предъявляют обилие жалоб на слабость, недомогание, плохую переносимость физических нагрузок, снижение аппетита, боли в сердце, ногах, голове, животе и т. п.
Как правило, именно к этому возрасту подросток уже находится на учете многих специалистов, каждый из которых находит «свою» патологию:
• ортопед наблюдает его по поводу плоскостопия, искривления позвоночника, «килевидной» или «воронкообразной» деформации грудины и пр.;
• кардиолог берет на диспансерный учет в связи с вегетососудистой дистонией, нередко сопровождающейся снижением артериального давления и наличием функциональных шумов, расширением сосудов сердца и др.;
• у окулиста такой пациент нередко наблюдается с диагнозом астигматизм, близорукость, вывих или подвывих хрусталика, отслойка сетчатки;
• у невропатолога — с повышенной нервной возбудимостью, тиками, ранним остеохондрозом, остеопорозом, вертебробазилярной недостаточностью, мигрене-подобными головными болями и др.;
• у гастроэнтеролога — с хронической патологией желудочно-кишечного тракта, сочетающейся с опущением желудка, желудочно-пищеводными и кишечно-же-лудочными забросами («рефлюксами»), расстройством функции поджелудочной железы, дискинезиями желчевыводящих путей на фоне аномалий их развития, спастическим колитом, дисбактериозом и др.;
• у нефролога — в связи с обменной нефропатией либо хроническим пиелонефритом на фоне расширения и гипотонии чашечно-лоханочной системы, опущения и/или нарушения развития почек;
• у пульмонолога — с хроническими бронхолегочными заболеваниями со склонностью к затяжрому течению обострений, развитию спазма бронхиального дерева, спадению части или всего легкого и др.;
• у гематолога — с повышенной кровоточивостью (склонность к синякам и носовым кровотечениям);
• у стоматолога — из-за множественного кариеса, пародонтита, выпадения зубов, нарушения эмалеобразования;
• у эндокринолога — из-за высокого роста и/или задержки формирования вторичных половых признаков.
Все перечисленные жалобы и заболевания: нарушение физического развития, скелетные аномалии, признаки поражения зубов, зрения, сердечно-сосудистой, кроветворной, мочевыделительной, дыхательной, мышечной систем, желудочно-кишечного тракта могут быть связаны с наследственным или приобретенным поражением соединительной ткани, а именно — с повреждением ее структурного белка коллагена.
Соединительная ткань «вездесуща». Она пронизывает все органы и ткани, окружает кровеносные сосуды, нервы, мышцы и др., является основой скелета, волос, зубов. К специализированным видам соединительной ткани относят кровь, лимфу, жировую ткань.
Самым главным структурным белком соединительной ткани является коллаген. С мутациями (изменениями) в генах, отвечающих за образование белка коллагена, связывают развитие многих наследственных заболеваний.
Уточнение диагноза коллагенопатии проводится в медико-генетических учреждениях при детальном осмотре больного и членов его семьи, путем анализа данных родословных и проведения специальных биохимических, а по возможности и мо-лекулярно-генетических обследований.
Правильно поставленный диагноз помогает врачу подобрать необходимую диету, лечебную физкультуру, а также при наличии показаний назначить больному заместительную терапию препаратами, улучшающими обмен соединительной ткани. Это значительно облегчит состояние ребенка, улучшит его физическое развитие, облегчит течение имеющихся у него разнообразных хронических заболеваний.
Коллагеноз: причины заболевания, основные симптомы, лечение и профилактика

Это группа патологических состояний, которые объединены однотипными функционально-морфологическими изменениями, которые возникают в соединительной ткани, преимущественно в коллаген содержащих волокон.
Причины
Врожденные коллагенозы представляют собой генетически обусловленные нарушения структуры коллагена или обмена веществ. Менее изученными являются приобретенные системные заболевания соединительной ткани. Они рассматриваются как мультифакторная иммунопатология, обусловленная взаимодействием генетических, инфекционных, эндокринных агентов и влияния окружающей среды.
Некоторые исследования подтверждают взаимосвязь между конкретными системными патологиями соединительной ткани и носительством определенных HLA-антигенов, преимущественно, антигенов гистосовместимости II класса (HLA-D). Например, системная красная волчанка связана с носительством DR3-антигена, склеродермия – А1, В8, DR3 и DR5-антигенами, синдром Шегрена– с HLA-B8 и DR3. В семьях,в которых имеются лица, страдающие коллагенозами, чаще, чем в других популяциях болезнь обнаруживается среди родственников, которые состоят в первой степени родства.
Роль инфекционных триггеров, которые могут вызвать развитие изменений соединительной ткани до конца не изучена. Некоторые специалисты указывают на то, что заболевание в этом случае может иметь инфекционно-аллергическую этиологию. Также указывается на взаимосвязь заболеваний соединительной ткани с внутриутробными инфекциями стафилококком, стрептококком, вирусом парагриппа, кори, краснухи, паротита, герпесной и цитомегаловирусной инфекцией.
Специалисту указывают на взаимосвязь коллагенозов с нарушением работы эндокринной и гормональной систем, так как манифестация заболевания часто совпадает с началом менструального цикла, абортом, беременностью и родами, а также началом климакса. Внешнесредовые факторы, могут вызывать обострение протекающего скрыто заболевания или являться триггерами развития коллагенозов в случае наличия генетической предрасположенности. Спровоцировать развитие заболевания может стресс, травмы, переохлаждение, чрезмерное облучение ультрафиолетовым излучением, вакцинация и употребление некоторых лекарственных средств.
Симптомы
Несмотря на то, что сегодня выявлено достаточно много разнообразных клинико-морфологических форм коллагенозов, в их клинической картине различают некоторые общие для всех видом симптомы.Вне зависимости от типа заболевание характеризуется длительным волнообразным течением, ассоциированным с развитием периодов обострения и ремиссии, а также неукоснительным нарастанием патологических изменений. В острый период у больных отмечается развитие стойкой лихорадки неправильного типа, сопровождающейся развитием озноба, профузного потоотделения, симптомов аллергии и прогрессирующей слабости. Практически при всех типах коллагенозов отмечается развитие системного васкулита, мышечно-суставного синдрома, включающего мышечные и суставные боли, множественное воспаление суставов, воспаление мышц и синовиальной сумки. В большинстве случаев выявляется поражение кожных покровов и слизистых оболочек, которые протекают по типу эритематозных высыпаний, петехий, подкожных узелков, афтозного стоматита.
Диагностика
Постановка диагноза осуществляется при наличии у больного соответствующих классических клинико-лабораторных признаков. Для подтверждения диагноза больному может назначаться определение иммунологических маркеров, проведение биопсии кожи, мышц, синовиальной оболочки суставов, почек, рентгенологическое исследование костей и суставов, а также ультразвуковое исследование внутренних органов, магниторезонансная или компьютерная томография.
Лечение
В большинстве случаев для лечения различных форм коллагенозов применяются глюкокортикоидные и нестероидные противовоспалительные средства, цитостатики, аминохинолиновые производные, препараты золота. Выбор дозы и длительности курса подбирается индивидуально с учетом формы заболевания, остроты и тяжести течения, а также возраста и индивидуальных особенностей больного.
Профилактика
На данный момент невозможно разработать профилактические мероприятия, которые бы помогли избежать развития врожденных форм коллагенозов. Предупреждение вторичных форм заболевания основывается на своевременном лечении любых патологических состояний, которые могут создать основу для развития коллагеноза.
Коллагенозы
Коллагенозы – что это такое
- ревматизм;
- ревматоидный артрит;
- системную склеродермию;
- системную красную волчанку;
- дерматомиозит;
- узелковый периартериит;
- гранулематоз Вегенера и др.
Все эти заболевания имеют один патоморфологический признак – фибриноидное изменение коллагена. Также при их развитии наблюдается нарушение иммунного гомеостаза.
Классификация коллагенозов
Заболевания соединительной ткани – коллагенозы – бывают:
- Приобретенными. Представлены склеродермией, дерматомиозитом, ревматоидным полиартритом, узелковым периартериитом, ревматизмом, синдромом Шегрена, диффузным эозинофильным фасциитом, системным васкулитом.
- Врожденными (наследственными). К данной группе относятся мукополисахаридозы, эластическая псевдоксантома, синдромы Стиклера, Элерса-Данлоса и Марфана, несовершенный остеогенез.
Причины коллагеноза
Наследственные коллагенозы сосудов и соединительных тканей являются результатом врожденного нарушений структуры коллагена или обменных процессов. Этиология приобретенных форм патологии менее понятна ученым. Они рассматривают ее с позиции мультифакторной иммунопатологии, которая обусловлена одновременным воздействием на организм человека инфекционных, эндокринных и генетических факторов, воздействий внешней среды.
Согласно полученным научным данным имеется тесная связь между определенными заболеваниями соединительной ткани и носительством некоторых HLA-антигенов. Так, склеродермия ассоциирована с носительством А1, В8, DR3 и DR5-антигенов, красная волчанка – с DR3-антигеном, синдром Шегрена – с HLA-B8 и DR3.
Что касается инфекционных агентов, провоцирующих формирование коллагенозов, то по их поводу по сей день ведутся горячие споры. Медики не исключают, что к развитию патологии соединительной ткани могут приводить:
- инфекционные и аллергические заболевания;
- внутриутробные инфекции;
- вирусы парагриппа;
- корь, паротит, краснуха, цитомегаловирус, простой герпес;
- стрептококки, стафилококки;
- вирусы Коксаки и Эпштейн-Барр.
Симптомы коллагенозов
В развитии всех коллагенозов, несмотря на многообразие их клинико-морфологических форм, прослеживаются общие черты. Во-первых, все болезни из данной группы имеют волнообразное и длительное течение. Стадии обострений всегда сменяются периодом ремиссии. При этом патологические изменения неуклонно прогрессируют. У больных возникают:
- лихорадка (ознобы, профузные поты);
- симптомы аллергии (именно поэтому на фото коллагенозов изображают пациентов с дерматологической сыпью);
- мышечно-суставной синдром (миозиты, полиартриты, миалгии, синовиты);
- слабость;
- поражение слизистых оболочек (петехии, эритематозная сыпь, афтозный стоматит, подкожные узелки);
- признаки сердечных заболеваний (перикардит, миокардит, кардиосклероз, ишемия, артериальная гипертония, стенокардия).
Коллагеноз легких приводит к плевриту, пневмонии, пневмосклерозу. Почечный синдром при описываемом заболевании характеризуется амилоидозом почек, протеинурией, гематурией, хронической почечной недостаточностью. Также коллагенозы могут провоцировать нарушения работы органов желудочно-кишечного тракта, в результате чего возникают:
- внутренние кровотечения;
- диспепсия;
- приступы абдоминальных болей;
- аппендицит;
- холецистит и пр.
Ухудшение состояния больного и обострение симптоматики могут обуславливать инфекционные болезни, общее переохлаждение организма, полученные травмы, гиперинсоляция.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика коллагенозов
Во время обследования пациента врач обращает внимание на классические клинико-лабораторные признаки коллагеноза – определение в анализе крови неспецифических маркеров воспаления (С-реактивный белок, высокий фибриноген, α2-глобулин, СОЭ, серомукоид и др.). Важное диагностическое значение имеет выявление иммунологических маркеров:
- антител к ядерным антигенам;
- ревматоидного и антинуклеарного факторов;
- уровня комплемента;
- антистрептолизина-О;
- антител к двух- и односпиральной ДНК.
Довольно часто для постановки верного диагноза врач прибегает к помощи биопсии почки, синовиальной оболочки суставов, кожи, мышечной ткани.
Из функциональных методов во время обследования могут использоваться:
Дифференциальной диагностикой коллагенозов занимается ревматолог. В некоторых ситуациях больного направляют на консультации к пульмонологу, кардиологу, дерматологу, иммунологу.
Лечение коллагенозов
Лечение коллагенозов всегда длительное (нередко пожизненное). Наиболее часто пациентам назначаются следующие лекарственные препараты:
- нестероидные противовоспалительные средства;
- глюкокортикоиды;
- цитостатики;
- препараты золота;
- производные аминохинолина.
Длительность приема лекарств и их дозы подбираются лечащим врачом в индивидуальном порядке с учетом выраженности симптомов заболевания, возраста и самочувствия пациента, наличия у него других проблем со здоровьем.
В периоды обострения коллагеноза больные могут использовать экстракорпоральные методы гемокоррекциии (гемосорбция, каскадная фильтрация плазмы, плазмаферез). Во время ремиссии показаны ЛФК и физиотерапевтические процедуры (ультразвук, электрофорез лекарств, ДМВ-терапия, магнитотерапия, углекислые, радоновые и сероводородные ванны). Ежегодно лицам с диагнозом коллагеноза рекомендуется проходить санаторно-курортное лечение.
Чем опасен коллагеноз, прогноз заболевания
Коллагеноз опасен тем, что в результате возникшей на его фоне дыхательной, почечной или сердечно-сосудистой недостаточности может наступить гибель больного. Также никогда нельзя исключить присоединение интеркуррентной (случайной) инфекции.
Профилактика коллагеноза
Профилактика коллагеноза предусматривает:
- своевременное устранение очагов инфекции;
- исключение избыточной инсоляции и общего переохлаждения организма;
- ежегодное прохождение диспансерного обследования.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.