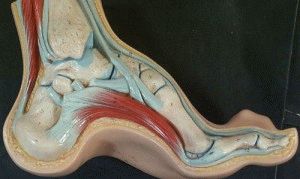
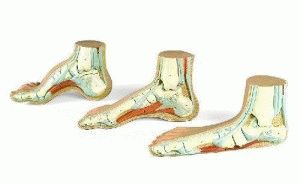
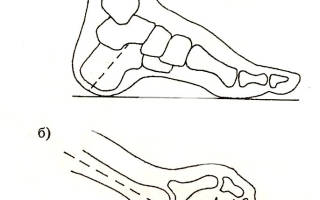
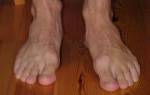
Вогнутая стопа
Полая стопа
Термином «полая стопа» обозначается деформация стопы, характерной чертой которой является высокий свод. Происхождение полой стопы может быть различным.
Выделяются следующие формы полой стопы:
-
Идиопатическая полая стопа. Встречается в виде наследственной патологии. У больных с наследственной формой патологии степень деформации левой и правой стоп оказывается одинаковой. Деформация стоп представляет собой один из признаков дисплазии.
Полая стопа имеет ряд характерных клинических проявлений:
-
Большая высота свода за счет повышенного сгибания переднего отдела стопы в среднеплюсневом или предплюсне-плюсневых суставах. Увеличение высоты свода приводит к его укорочению, то есть уменьшению расстояния между точками опоры стопы в области пятки и в области головок плюсневых костей.
 |
В МКБ 10 полая стопа имеет шифр Q66.7. 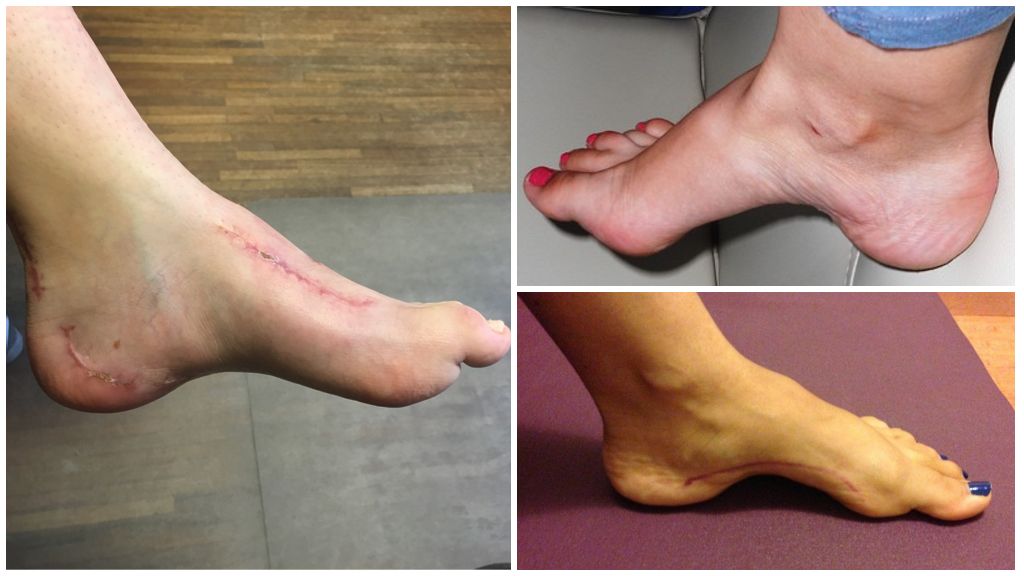
Виды и стадииПо локализации наибольшей деформации выделяют три вида полой деформации:
Ортопеды указывают, что заболевание имеет 2 стадии:
Выделение стадий позволяет понять, когда пациенту можно рекомендовать консервативные методы лечения, а в каких случаях они окажутся неэффективными. Симптомы и осложненияОбычно пациенты с полой стопой обращаются к врачу с такими жалобами:
При осмотре врач обратит внимание на следующие признаки:
Если родители подозревают полую стопу у ребенка или подростка, они должен обратить внимание на расположение ног. Вальгусная деформация на фоне плоскостопия также приводит к нарушению опоры: малыш будет вставать на наружный край стопы. Если зафиксировать ступню на опоре, она приобретет типичный для плоско-вальгусной деформации вид. При отсутствии лечения заболевание будет прогрессировать, разовьются осложнения:
ДиагностикаУстановить верный диагноз помогут:
При необходимости пациента направляют на консультацию невролога.
Полая стопа и военная службаПациента с болезнями стоп могут освободить от армии. Годность к военной службе при полой стопе определяют исходя из того, может ли призывник носить обувь установленного образца. Армейские сапоги или ботинки изготавливают для здоровых ног, использование особой обуви или стелек недопустимо. От службы освобождают призывников, у которых продольные своды фиксированы в патологическом положении. Так называемые скрученные ступни должны иметь:
Если ношение военной обуви затрудненно, но грубых стойких изменений стопы нет, призывник может быть признан ограниченно годным к некоторым родам войск (категория Б). Лечение полой стопыПри заболевании применяют консервативные и хирургические методы. Если патологической фиксации стопы еще нет, ортопед может посоветовать исправление с помощью безоперационного лечения. Это поможет при полой стопе у ребенка, молодого человека без тяжелого неврологического заболевания. Консервативное лечениеМассаж. Процедуры направлены на расслабление мышц, снятие болевого синдрома. Приемы зависят от локализации поражения, так как они связаны с нарушением работы различных групп мышц. При наиболее распространенном среднем виде выполняют поглаживание и разминание подошвы в области натянутого апоневроза, глубокое поглаживание в проекции плюснево-фалангового соединения и поверхностное со стороны тыла стопы.
Ортопеды рекомендуют изготовление стелек для полой стопы на заказ. Только так можно сконструировать приспособление, которое будет подходить конкретному пациенту. Стандартные модели стелек обычно оказываются неэффективными и неудобными. Обувь для пациентов должна фиксировать голеностопный сустав, иметь жесткую пятку и небольшой широкий каблук. Дополнительно для фиксации предлагают ношение ортезов. Комплекс ЛФК при полой стопе назначает врач. Перечень упражнений зависит от причины заболевания и направлен на его коррекцию. После освоения основных приемов пациент может повторять их дома. Физиолечение также назначают симптоматически. Оно направлено на уменьшение болей, нормализацию мышечного тонуса. Среди методов терапии применяют: магнитолечение, электрофорез, парафиновые аппликации. Хирургическая коррекцияПри неэффективности консервативных методов коррекции полой стопы у взрослых или детей назначают операцию. Тактика хирурга зависит от локализации поражения, причины болезни. Ортопеды используют:
Заболевание возникает при травмах, нервных и мышечных заболеваниях. У части пациентов это состояние является вариантом нормы. Стойкие деформации с невозможностью подбора военной обуви при полой стопе – основание для освобождения от службы в армии. Консервативное лечение рекомендовано лицам, у которых еще не сформировалась патологическая фиксация ступни. Полая стопа – Pes cavusПОЛАЯ СТОПА (гиперсупинированная) Полой стопой (Pes cavus) называют патологическое состояние, при котором высота продольного свода стопы аномально увеличена. Во многих случаях пятка развернута внутрь – такое состояние называют полой приведенной (варусной) стопой (cavo-varus foot). Механизмы формирования полой стопы. При полой стопе кривизна продольной части свода увеличена, первая плюсневая кость у основания большого пальца опущена, а пятка слегка повернута кнутри. Таким образом, возникает «скручивание» стопы. В зависимости от локализации максимально деформированного отдела в травматологии и ортопедии различают 3 типа полой стопы. 1- При заднем типе из-за недостаточности трехглавой мышцы голени деформируется задний устой подошвенного свода. Из-за тяги сгибателей голеностопного сустава стопа «уходит» в положение сгибания, пятка опускается ниже передних отделов. Задний тип полой стопы часто сопровождается вальгусной деформацией, возникающей вследствие контрактуры малоберцовых мышц и длинного разгибателя пальцев. 2- Промежуточный тип наблюдается достаточно редко и формируется при контрактурах подошвенных мышц из-за укорочения подошвенного апоневроза (при болезни Ледероуза) или ношения обуви с чрезмерно жесткой подошвой. 3- При переднем типе наблюдается вынужденное разгибание стопы с опорой только на кончики пальцев. Передний устой свода стопы опущен, пятка располагается выше передних отделов стопы. Нарушение соотношений между задними и передними отделами частично устраняется под тяжестью тела. Из-за увеличения высоты свода при всех типах полой стопы происходит перераспределение нагрузки на различные отделы данного анатомического образования: средняя часть нагружается недостаточно, а пяточный бугор и головки плюсневых костей, напротив, страдают от постоянной перегрузки. Пальцы постепенно деформируются, принимая когтеобразную или молоткообразную форму, основные фаланги приподнимаются кверху, а ногтевые сильно сгибаются. У основания пальцев образуются болезненные натоптыши. Вместе с тем, увеличение свода стопы не всегда влечет за собой перечисленные выше последствия. В ряде случаев очень высокий арочный свод выявляется у совершенно здоровых людей. Как правило, в таких случаях форма стопы передается по наследству, является отличительным семейным признаком, не вызывает функциональных расстройств и вторичных деформаций. В подобных случаях изменение формы стопы рассматривается, как вариант нормы, какое-либо лечение не требуется. Причины формирования полой стопы. Предполагается, что данная патология обычно возникает вследствие нарушения мышечного равновесия в результате гипертонуса или паретического ослабления отдельных мышечных групп голени и стопы. Вместе с тем, специалисты отмечают, что в некоторых случаях при обследовании пациентов с полой стопой подтвердить заметное повышение или понижение тонуса мышц не удается. Полая стопа может формироваться при ряде болезней и пороков развития нервно-мышечного аппарата, в том числе: – спинальной дизрафии (неполном заращении срединного шва позвоночника), – болезни Шарко-Мари-Тута (наследственной сенсомоторной нейропатии), – детском церебральном параличе, – атаксии Фридрейха (наследственной атаксии вследствие поражения спинного мозга и мозжечка), – злокачественных и доброкачественных опухолях спинного мозга. Реже патология развивается вследствие ожогов стопы или неправильно сросшихся переломов пяточной кости и таранной кости. Часто сопровождается дополнительными деформациями (конско-полая, конско-поло-варусная, пяточно-полая и др.). Примерно в 20% случаев факторы, спровоцировавшие формирование деформации, остаются невыясненными. Симптомы. Пациент жалуется на: – быструю утомляемость при ходьбе, – боли в стопах и голеностопных суставах. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Многие больные отмечают, что испытывают значительные трудности при подборе удобной обуви. При осмотре и пальпации выявляется: При слабой выраженности полой стопы: – увеличение высоты внутреннего и наружного свода, – расширение, распластанность и некоторое приведение передних отделов стопы, В случаях средней тяжести и тяжелой: – опущение переднего отдела стопы, пятка подтягивается кверху (образуется «конская стопа»); – на тыльной поверхности выдается клиновидная кость; – таранная кость в состоянии подвывиха кпереди с удлиненной шейкой; – подошвенный апоневроз значительно напряжен; – деформация пальцев, пальцы стопы часто имеют молоткообразную форму; – болезненные мозоли (чаще – в области мизинца и у основания I пальца); – часто – более или менее выраженная тугоподвижность стопы. Для уточнения диагноза назначают рентгенографию стопы и плантографию. При слабо выраженной полой стопе на плантограмме определяется выступ по наружному краю и чрезмерное углубление вогнутой дуги внутреннего края. При умеренной выраженности патологии вогнутость распространяется до наружного края стопы. При резко выраженной деформации отпечаток подошвы разделяется на две части. В запущенных случаях с отпечатка исчезают контуры пальцев, что обусловлено их выраженной когтеобразной деформацией. При подозрении на заболевание нервно-мышечной системы пациента направляют на консультацию к неврологу, проводят детальное неврологическое обследование, выполняют рентгенографию позвоночника, КТ и МРТ позвоночника, электромиографию и другие исследования. При застарелых травмах костей предплюсны в отдельных случаях может потребоваться КТ стопы. Впервые выявленная полая стопа при отсутствии болезней нервно-мышечного аппарата и предшествующих травм является поводом заподозрить опухоль спинного мозга и направить больного на обследование к онкологу. Тактика лечения данной патологии определяется причиной развития заболевания, возрастом больного и степенью увеличения свода стопы. При слабо и умеренно выраженных деформациях назначают массаж, физиотерапию и лечебную физкультуру. Нефиксированные формы поддаются консервативной коррекции индивидуальными ортопедическими стельками или специальной ортопедической обувью с приподнятым внутренним краем без выкладки свода. Резко выраженная фиксированная полая стопа, особенно у взрослых, подлежит оперативному лечению. * Полая стопа у детей Полая стопа – состояние, сопровождающееся не свойственным возрасту ребенка аномальным увеличением высоты арочного свода. Такое заболевание зачастую поражает обе конечности и склонно прогрессировать. Поскольку ступня аномально искривлена, пациенты испытывают боль, у них возникают костные мозоли как следствие неравномерного распределения веса. У таких пациентов нередки вывихи голеностопных суставов, и даже переломы. Если наблюдается ухудшение состояния при полой варусной стопе (в отличие от полой варусной стопы как следствия косолапости), это может указывать на наличие патологии неврологической природы. Полая варусная стопа может быть следствием кисты или даже опухоли спинного мозга, однако, наиболее частая причина такого состояния – невральная амиотрофия Шарко-Мари-Тута (Charcot-Marie Tooth Disease). Это наследственное заболевание, при котором замедляется скорость передачи нервного импульса, что приводит к слабости дистальных мышц как верхних, так и нижних конечностей. Другие симптомы могут быть слабо выражены или отсутствовать, в таких случаях наличие полой варусной стопы может быть ключевым в постановке правильного диагноза. В случаях умеренной деформации стопы ортопеды рекомендуют ношение индивидуальных ортопедических стелек , которые вкладываются в обувь и равномерно распределяют весовую нагрузку на стопу. Необходимо также постоянное наблюдение за развитием заболевания. Чтобы выровнять искривленную стопу при деформации продольного свода, требуется х ирургическое вмешательство. Полая стопаЛюди с раннего детства знают о плоскостопии, а полая стопа – явление, незнакомое широким массам. Происходит патология, при которой свод стопы аномально высок, полная противоположность плоскостопию. По статистике, 15% населения планеты страдает патологией, 60% людей испытывают регулярную боль в ногах. Полая стопа бывает врождённой аномалией, доставшейся от родителей, либо приобретённой. Часто заболевание развивается у людей, которым уже исполнилось 35 лет, однако бывает осложнением после болезней центральной нервной системы (парез, паралич, полиомиелит). Свод стопы способен увеличиться вследствие перелома или размозжения, особенно при травмах, перенесённых в детстве, либо в результате сильного ожога. В медицинской практике известны случаи, когда деформация стопы не беспокоит человека, однако становится симптомом заболевания спинного мозга.
Характерные симптомыПолая стопа характеризуется специфическими симптомами:
Симптомами выступают острые и довольно интенсивные боли в голеностопном суставе, быстрое утомление во время ходьбы. Обычно людям с подобной аномалией тяжело выбрать подходящую обувь, обеспечивающую комфорт и удобство. При этом старая, давно разношенная обувь способна внезапно показаться дискомфортной. Диагностика полой стопыВ большинстве случаев специалисты диагностируют заболевание, просто осмотрев стопы. Плантография является основным методом диагностики. Способ предельно прост: как на мокром песке, след стопы переносится на особую бумагу, по характеру отпечатка судят о наличии заболевания. Если отпечатались пятки и пальцы, а между ними – пустота, налицо очевидное проявление полой стопы. Поставить точный диагноз поможет рентгеновский снимок, становится хорошо заметна интенсивность деформации, типичные признаки. Компьютерная томография – метод диагностики, применяемый при старых травмах. Часто, если постановлен диагноз «полая стопа», пациента направляют на обследование к врачу неврологу. Обследование у доктора – электромиография и МРТ, помогут установить, стало ли изменение стопы симптомом болезни позвоночника. Если болезнь диагностируется у пациента старше 35, для исключения наличия опухоли в спинном мозге лучше проконсультироваться с врачом онкологом.
Лечение патологииПри выборе методики лечения полой стопы медики опираются на факторы:
Этапы формирования деформации:
Если обнаружена слабая или умеренно проявленная деформация, назначают консервативное лечение: массаж, физиотерапия, ЛФК (несложные упражнения). Специальные методы лечения обычно не применяются. Закрепить костно-мышечные элементы свода стопы – главная задача консервативного лечения. Помимо устранения симптомов конкретного заболевания, массаж стоп комплексно укрепляет организм, развивает мышцы. Массаж назначают курсами, длительность курса – 2 недели. Опытный мастер поможет быстро справиться с симптомами болезни.
Отличный результат дают совмещение лечебной физкультуры и ношение ортопедической обуви. Упражнения для ЛФК подбираются индивидуально, основываясь на рекомендации лечащего врача. Приведены простые упражнения:
Если пациент – ребёнок, в большинстве случаев деформация не успела перейти в устойчивую фазу. Эффективно используют курс физиотерапии, лечебный массаж, специальные упражнения и ортопедические стельки. Для нормализации стопы полезны тёплые ванночки и парафиновые аппликации. Хирургическое вмешательство показано, когда наблюдается серьёзная патология, причиняющая больному беспокойство. Зависимо от вида патологии применяются:
По статистике, используют комбинацию перечисленных методик. После оперативного вмешательства требуется зафиксировать кости в правильном положении, для чего движения между ними блокируют.
После операции больным показаны:
Положительные прогнозы возможны при своевременно начатом лечении. Возможные осложненияВ ряде случаев наблюдаются осложнения:
Профилактика полой стопыК сожалению, первичной профилактики полой стопы не найдено. К вторичной профилактике специалисты относят проведённые своевременно диагностику и лечение заболеваний, вызывающих развитие патологии (полиомиелит, парез, паралич). Врачи рекомендуют через некоторое время после лечения повторить массаж. Помимо курса, пройдённого у специалиста, допустимо периодически выполнять массаж стопы самостоятельно. Следует распарить стопы перед самомассажем. Лучше проводить манипуляцию перед сном. Перед началом полезно пошагать по массажному коврику. В случае отсутствия последнего, его роль выполняет мелкая галька либо бобовые, расположенные в коробке. Нужно переходить с одной ноги на другую до притупления болезненных ощущений. Перед массажем разогрейте руки. Не менее важно, чтобы во время процедуры нога не оставалась напряжена. Для самомассажа рекомендуют несколько положений:
Для профилактики полой стопы лечебные упражнения полезны, как и массаж. Повторить в домашней обстановке курс, пройдённый в больнице, обычно не составляет труда. Обязательная рекомендация – ношение ортопедической обуви. Женщинам следует предпочесть широкую платформу, забыть про каблуки выше трёх сантиметров. Обувь на платформе помогает надёжно зафиксировать ногу в правильном положении. Оптимально носить обувь на низком каблуке. Тёплую обувь, ботинки либо сапоги лучше выбрать с большим верхом, внутренний край при этом оказывается приподнят. Перед выбором ортопедической обуви стоит обязательно проконсультироваться с лечащим врачом. С задачей фиксации отлично справляются брейсы – особые планки-фиксаторы, оказывающие корректирующее и разгрузочное действие на ноги. Брейсы одеваются на носки. Поддержать свод стопы помогут ортезы – специальные ортопедические стельки, обычно изготавливаются индивидуально. Мозоли и натоптыши, сопровождающие полую стопу, показано срезать. В качестве альтернативы допустимо подложить под мозоль подушечки, они помогут перераспределить нагрузку на стопу, уберут чувство боли, возникающее при ходьбе. Основная задача – пресечь развитие болезни. Выполнение профилактических мер поможет предотвратить возвращение болезни. Adblockdetector Для любых предложений по сайту: arta-ug@cp9.ru
|