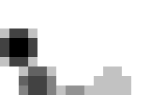Танатоформная дисплазия плода
Статьи : ПРЕНАТАЛЬНАЯ УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА ТАНАТОФОРМНОЙ ДИСПЛАЗИИ У ПЛОДА.
Пренатальная ультразвуковая диагностика танатоформной дисплазии у плода.: И.И. Рябов, Л.Т. Николаев.
Перинатальный центр,
Йошкарp-Ола, Республика Марий Эл, Россия.
Введение
Танатоформная дисплазия – одна из наиболее часто встречающихся форм скелетных дисплазий, характеризующаяся резко выраженной микромелией, узкой грудной клеткой и выступающим лбом. Наряду с ахондроплазией и гипохондроплазией относится к родственным скелетным дисплазиям в группе ахондроплазий [1].
Согласно литературным данным, частота заболевания варьируется в пределах 0,4 – 0,69 на 10000 родов [1,2].В большинстве случаев танатоформная дисплазия – результат спорадической мутации, повторяется редко. Практически всегда заболевание заканчивается летально, но даже в случае выживания детей – отдаленный прогноз плохой, несмотря на интенсивность лечения [1]..
Материалы и методы
Беременная П., направлена на ультразвуковое исследование плода на сроке 24 нед. беременности. Настоящая беременность – 2-я; 1-я закончилась медицинским абортом на сроке 9 нед. без осложнений. Соматический и наследственный анамнезы не отягощены. Эхографическое исследование плода проводилось с помощью ультразвукового сканера SA-4800HD “SonoRex” компании MEDISON, оснащенного трансабдоминальным датчиком 3,5 МГц.
Результаты
При ультразвуковом исследовании обнаружено: 1 живой плод в головном предлежании.
Данные фетометрии:
БПР (бипатериальный размер головы – от виска до виска) = 65 мм – 26 нед.,
ОкГ (окружность головы) = 244 – 26 нед. + 3 дня.
МРМ (межполушарный размер мозжечка) = 25,6 мм – 23,5-24 нед. (рис. 1)
ОкГрК (окружность грудной клетки) = 42 мм – 19,5 нед.
ОЖ (окружность живота) = 182 мм – 22 нед. + 6 дн.
ДБ (длина бедра) = 24 мм – 17 нед. (рис. 2)
Плечевая кость = 16 мм – 14,5 нед. (рис. 3)
Кости предплечья = 17,5 мм – 15,5 нед. (рис. 4)
Малая берцовая кость = 22 мм – 18,5 нед.
Большая берцовая кость = 24 мм – 18,5 нед.
В ходе визуальной оценки лица в профиль отмечены выступающий лоб и седловидный нос. В аксиальной плоскости форма головки лишь отдаленно напоминала “трилистник” (рис. 5). Гипертелоризм: интраорбитальный размер = 17 мм – 26 нед., экстраорбитальный размер = 40 мм – 25 нед., диаметр глазниц = 12 мм – 24 нед. Обращала на себя внимание выраженная диспропорция размеров грудной клетки и живота (рис. 6). Длинные трубчатые кости укорочены (выраженная микромелия по типу ризомелии), не искривлены. Кисть: веерообразное расположение коротких пальцев (рис. 7). На основании эхографических данных у плода была заподозрена танатоформная дисплазия. Показатели допплерометрии находились в пределах нормативных значений для данного гестационного возраста. Количество околоплодных вод – умеренное.
После получения информации о возможном исходе супруги приняли решение о прерывании данной беременности. При патологоанатомическом исследовании в присутствии врача-генетика пренатальный диагноз был подтвержден.
Обсуждение
Диагностические критерии танатоформной дисплазии достаточно подробно освещены в современной литературе [1-5]. При проведении дифференциальной диагностики с другими скелетными дисплазиями трудность могут представлять те случаи, когда один или несколько признаков, характерных для данной патологии, отсутствуют на определенном этапе роста и развития плода.
Анализируя описанные в различных литературных источниках часто встречающиеся диагностические эхографические признаки танатоформной дисплазии [1-5], наиболее оптимальными из них при проведении дифференциальной диагностики во 2-3 триместрах беременности нам кажутся следующие: относительно большие размеры головки, в сагиттальной плоскости – выступающий лоб и запавшая переносица (седловидный нос), гипоплазия грудной клетки при нормальной длине туловища на фоне основного характерного признака – выраженной микромелии по типу ризомелии.
Литература
Петриковский Б.М., Медведев М.В., Юдина Е.В. Врожденные пороки развития: пренатальная диагностика и тактика. М.: Реальное Время, 1999.- С. 145-158.
Ромеро Р., Пилу Дж., Дженти Ф., Гидини А., Хоббинс Дж. С. Пренатальная диагностика врожденных пороков развития плода/Пер. с англ. – М. : Медицина, 1994. С. 310-387.
Медведев М. В. , Юдина Е.В. Дифференциальная ультразвуковая диагностика в акушерстве. М. : РАВУЗДПГ, Видар, 1997.
Козлова С.И. , Демикова Н.С. , Семанова Е., Блинникова О.Е. Наследственные синдромы и медико-генетическое консультирование. М. : Практика, 1996. С. 110-112.
Веропотвелян Н.П. Ультразвуковая диагностика изолированных и множественных системных аномалий развития скелета плода // Клиническое руководство по ультразвуковой диагностике / Под ред. Митькова В.В., Медведева М.В.-Т.2.: Видар, 1996. С.227-255.
Пренатальная ультразвуковая диагностика танатоформной дисплазии у плода.: И.И. Рябов, Л.Т. Николаев.
Перинатальный центр,
Йошкарp-Ола, Республика Марий Эл, Россия.
Введение
Танатоформная дисплазия – одна из наиболее часто встречающихся форм скелетных дисплазий, характеризующаяся резко выраженной микромелией, узкой грудной клеткой и выступающим лбом. Наряду с ахондроплазией и гипохондроплазией относится к родственным скелетным дисплазиям в группе ахондроплазий [1].
Согласно литературным данным, частота заболевания варьируется в пределах 0,4 – 0,69 на 10000 родов [1,2].В большинстве случаев танатоформная дисплазия – результат спорадической мутации, повторяется редко. Практически всегда заболевание заканчивается летально, но даже в случае выживания детей – отдаленный прогноз плохой, несмотря на интенсивность лечения [1]..
Танатоформная дисплазия плода
УДК: 616.7-007.17:618.393]-07
Год издания: 2013
Спектр системных скелетных дисплазий, сопоставление пренатального и патоморфологического диагнозов у плодов, абортированных по генетическим показаниям в I и II триместрах беременности
Лазаревич А.А., Новикова И.В., Наумчик И.В.
Рубрики: 76.03.39, 76.29.48
Республиканский научно-практический центр “Мать и дитя”
Тема НИР: «Разработать и внедрить программу пренатальной диагностики и медико-генетического консультирования при системных скелетных дисплазиях».
Сроки выполнения НИР: I кв. 2013 г. — IV кв. 2015 г.
Научный руководитель: канд. мед. наук И.В. Наумчик.
Источник финансирования: госбюджет.
Системные скелетные дисплазии (ССД) представляют собой генетически гетерогенную группу остеохондродисплазий, включающую, согласно Международной номенклатуре конституциональных нарушений развития костей (2006), 372 заболевания. По суммарным данным популяционная частота ССД в среднем составляет 2-3 случая на 10000, в т. ч. летальных ССД – 1 на 10000.
По данным Белорусского регистра, с 1988 по 2011 гг. популяционная частота ССД составила 1,5 на 10000. Частота ССД может быть недооцененной из-за отсутствия патологоанатомической верификации диагноза. Для пренатальной диагностики особый интерес представляют летальные скелетные дисплазии, приводящие к мертворождаемости и высокой младенческой смертности. Клиническая картина данных нарушений характеризуется широким полиморфизмом, который проявляется различными аномалиями конечностей, грудной клетки, черепа и пороками развития внутренних органов. Ультразвуковая диагностика ССД основана на оценке скелета плода, которая обычно проводится во II триместре беременности. Перевод популяционного скрининга беременных в I триместр и появление ультразвуковых аппаратов с высоким разрешением создают предпосылки как для ранней оценки конечностей плода (первичные центры оссификации в диафизах длинных трубчатых костей начинают визуализироваться с 11 недели беременности), так и для решения вопроса о прерывании беременности в случае выявления тяжелой инвалидизирующей и некурабельной патологии. Верификация пренатального диагноза должна включать последующее патоморфологическое и рентгенологическое исследование абортированного плода. Критерии ультразвуковой и морфологической оценки скелета плода в ранние сроки беременности до настоящего времени не разработаны.
Материалом послужили 57 плодов, 12 из которых были абортированы в I триместре беременности. Нозологический диагноз ССД установлен на основании патоморфологических, рентгенологических и/или гистологических данных.
Как видно из табл., в целом наиболее распространенными ССД явились несовершенный остеогенез 2 типа, составивший более 42% от всех пренатально выявленных ССД, танатофорная дисплазия 1 типа (26,3%) и диастрофическая дисплазия (7%). Во II триместре также были диагностированы такие редкие патологии, как синдромы Робинова, Жене, омодисплазия, точечная хондродисплазия. У плодов, абортированных с 11-й по 13-ю неделю беременности, доля несовершенного остеогенеза составила 25%, диастрофической дисплазии – 50%, синдрома «коротких ребер – полидактилии» – 50%, ахондрогенеза – 100%, Один случай ССД остался неклассифицированным (материал для исследования доставлен в неполном объеме).

Сравнение пренатального и патоморфологического диагнозов показало, что в большинстве случаев ультразвуковой диагноз у плодов I триместра звучал, как «ССД» без уточнения нозологии. У плодов II триместра нозологический тип ССД был установлен при ультразвуковом исследовании в 44% случаев, в 56% из них пренатальный диагноз совпадал с патоморфологическим.
Патоморфологическая верификация пренатального диагноза ССД у плодов, абортированных по генетическим показаниям в I-II триместрах беременности, должна быть обязательным этапом пренатальной диагностики, что важно для определения точного прогноза при медико-генетическом консультировании.
Область применения: генетика, пренатальная диагностика, патологическая анатомия.
Рекомендации по использованию: отделения ультразвуковой диагностики, областные детские патологоанатомические бюро.
Предложения по сотрудничеству: консультативная помощь
ТАНАТОФОРНАЯ ДИСПЛАЗИЯ
Танатофорная дисплазия (ТД) – это поражение опорно-двигательной системы, которое по Международной классификации скелетных дисплазий относится к летальным остеохондродисплазиям [1]. В морфологической основе этого заболевания лежит нарушение процесса эндохондрального окостенения.
ТД является одной из наиболее распространенных скелетных дисплазий, частота которой составляет 0,2-0,7 на 10 000 родившихся [2].
В настоящее время установлено, что причиной ТД являются определенные мутации гена FGFR3 (fibroblast growth factor receptor 3), поэтому в некотокоторая развивается вторично в связи с нарушением развития грудной клетки.
В настоящее время в мировой литературе ведется дискуссия по поводу правомочности проведения ранней генетической диагностики этого заболевания. Ее противники считают недопустимым диагностировать заболевание, совместимое с жизнью и нормальным интеллектуальным развитием, до периода жизнеспособности плода. Сторонники считают, что родителям необходимо предоставлять максимально полную информацию о плоде и, соответственно, возможность выбирать тактику ведения беременности даже при выявлении заболевания, совместимого с жизнью [4].

Рис. 20.1. Ахондроплазия. Отчетливо видно укорочение левой руки плода. Длина плечевой кости в 26 нед беременности составляет 24,8 мм.
3. Shiang R., Thompson L., Zhu Y. etal. Mutations in the transmembrane domain of FGFR3 cause in the most common genetic form of dwarfism, achondroplasia //Cell. 1994. V. 78. P. 335-342.
4. Goldstein G. Living with achondroplasia: attitudes toward population screening and correlation with quality of life // Prenat. Diagn. 2003. V. 23. P. 1003-1008.
рых случаях возможно уточнять клинический диагноз с помощью молекулярных методов [3]. В 1999 г. группа авторов под руководством И. Sawai сообщила о первом случае пренатальной диагностики ТД [4].
Основными признаками ТД являются выраженное укорочение трубчатых костей, часто по типу ри- зомелии, и узкая грудная клетка при нормальной длине туловища (рис. 20.2, 20.3). При ТД эхогенность костей не изменена.
Нередко ТД сочетается с макроцефалией и выступающим лбом, атакже с измененной формой черепа в виде трилистника. Форматрилистника ветре-
| ■ | г г -7-л |
| 1
1* І |
– |
| 1 | |
| * | в |


Рис. 20.2. Танатофорная дисплазия. А – трехмерная реконструкция. Б – поверхностная реконструкция укороченной левой руки плода. В – режим максимальной интенсивности. Видно укорочение трубчатых костей руки плода. Г – режим поверхностной реконструкции лица плода. Видна макроцефалия с выступающим лбом и западением корня носа.

Рис. 20.3. Танатофорная дисплазия. А и Б – поверхностная реконструкция. Видны укороченные конечности и узкая грудная клетка. В – фенотип абортуса.
чается в 14% случаев ТД и обусловлена преждевременным закрытием венечного и ламбдовидного швов, в результате чего образуются дополнительные выпячивания в височных областях, которые иногда могут быть ошибочно приняты за энцефалоцеле (рис. 20.4) [5, 6].
Из сочетанных аномалий развития наиболее часто отмечают наличие гидроцефалии, пороков сер-

Рис. 20.4. Танатофорная дисплазия. А, Б – поверхностная реконструкция структур лица. В – фенотип абортуса [6].
дца и мочевыделительной системы. В большинстве случаев в пренатальном периоде ТД сопровождается многоводием.
Выделяют два типа ТД. Первый тип характеризуется укорочением костей, узкой грудной клеткой и искривлением бедренной кости (форма «телефонной трубки») в сочетании или без сочетания с черепом в форме трилистника. Второй тип – это сочетание выраженного укорочения костей при прямом бедре с узкой грудной клеткой и черепом в форме трилистника. Первый тип является спорадическим, второй тип – аутосомно-рецессивным.
Все основные признаки ТД могут быть выявлены с помощью эхографии уже в середине II триместра беременности [7]. Определенную помощь может оказать исследование в трехмерном режиме, особенно когда речь идет о лицевых дизморфиях, которые час-
1. Ромеро Р., Пилу Дж., Дженти Ф. и др. Пренатальная диагностика врожденных пороков развития плода. Пер. с англ. М.: Медицина, 1994. С. 310-384.
2. Orili I.M., Csatilla Е.Е., Barbosa-Neto J.G. The birth prevalence rates for the skeletal dysplasias // J. Med. Genet. 1986. V. 23. P. 328- 332.
3. Tavormina P.L., Shiang R., Thompson L.M. et al. Thanatophoric dysplasia (types I and II) caused by distinct mutations in fibroblast growth factor receptor 3 // Nat. Genet. 1995. V. 9. P. 321-328.
4. Sawai H., KomoriS., Ida A. etal. Prenatal diagnosisofthanatophoric dysplasia by mutational analysis of tht fibroblast growth factor receptor3 gene and a proposed correction of previously published PCR results //Prenat. Diagn. 1999. V. 19. P. 21-24.
Патологии развития плода — аномалии развития конечностей: делайте вовремя УЗИ
К сожалению, количество тяжелых детских дисплазий – выраженных нарушений развития костного аппарата, постоянно растет. Тому, как сложно приходится людям без рук и ног, и пациентам, страдающим уродствами конечностей, посвящен целый ряд телепередач. Но мало кто задумывается, что может столкнуться с такой ситуацией в своей семье.
К счастью, с развитием УЗИ аномалии развития конечностей и другие патологии развития плода выявляются на ранних сроках беременности.
Почему нарушается развитие конечностей у плода
патологии развития плода
Причин появления детей с такими уродствами множество:
- Наследственные факторы . Болезни, вызывающие уродства скелета, бывают наследственными. Пример – ахондроплазия – карликовость, вызванная недоразвитием и укорочением ног и рук. В популярных передачах про семью Ролофф показан типичный случай, когда у людей с ахондроплазией рождается сначала сын, а потом и внук с таким отклонением.
- Генетические сбои, возникшие в процессе оплодотворения или на первых этапах развития малыша. Причиной отклонений могут быть инфекции, даже банальный грипп, TORH-инфекции – краснуха , герпес , цитомегаловирус , токсоплазмоз . Особенно опасно, если будущая мама переболела инфекцией в начале беременности.
- Прием некоторых препаратов. Самый яркий пример – талидомидная катастрофа – рождение в Европе в 1959-1962 гг. 12 тыс. детей с недоразвитием конечностей. Их матерям в период беременности был прописан успокаивающий препарат талидомид. К таким препаратам относятся антидепрессанты, средства, влияющие на свёртываемость крови, некоторые антибиотики, ретиноиды, применяемые для лечения прыщей. Трагедия случается, когда будущая мама принимает лекарства, не зная, что беременна или врач выпишет препарат, противопоказанный женщинам в положении.
- Вредные привычки и вредные условия труда, влияющие на наследственность, Вещества, вызывающие уродства, называются тератогенными. К ним относятся соединения мышьяка, лития и свинца. Приводит к врожденным аномалиям и радиоактивное облучение. Дети с неправильным развитием костей рождаются у мам, злоупотребляющих спиртным и употребляющих наркотики. Поскольку опасные вещества и радиация поражают яйцеклетки в организме женщины, проблемы могут возникать у женщин, когда-то работавших на вредном производстве.
Пациенткам, относящимся к этим группам, требуется тщательный УЗ-контроль на протяжении всей беременности.
Какие пороки развития конечностей видны на УЗИ
Кости малыша видны на ранних сроках беременности – бедренная и плечевая – с 10 недель, кости голеней и предплечья – с 10 недель. В это время уже можно посчитать пальчики, увидеть большинство костей скелета и посмотреть, как ребенок шевелит ручками и ножками. КАк раз в этот период проводят первые скрининги плода .
В 16 недель, как раз с момента второго скрининга , можно измерить длину крупных костей, оценив развитие плода. Учитывают размер и форму конечностей. Небольшая кривизна ножек не является аномалией, но выраженная деформация — признак патологии.
Все остальные части скелета – позвоночник, ребра, черепные кости должны быть правильно развиты и не деформированы.
Размеры костей конечностей ребенка указаны в таблице. Стоит понимать, что показатели являются усреднёнными, т.к. каждый малыш развивается индивидуально. Размеры конечностей оценивают вкупе с остальными показателями. У небольших детей ручки и ножки короче, чем у крупных.