Сухожилия голени
Сухожилия голени
Растяжения и разрывы

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Морфологически растяжение представляет частичный надрыв волокон с сохранением анатомической целостности мышцы. При разрыве анатомическая целостность нарушается. По МКБ-10 обе патологии имеют код S86,1.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
По виду травмированных волокон различают растяжения:
Возможно одновременное повреждение указанных выше структур. Патогномоничным признаком растяжения связок является ощущение нестабильности в голеностопе и его неправильное положение при ходьбе.
Анатомия и функция икроножной мышцы
 Икроножная мышца расположена на задней стороне голени и представляет собой бицепс – двуглавую мышцу, состоящую из 2-х головок: медиальной (внутренней) и латеральной (наружной).
Икроножная мышца расположена на задней стороне голени и представляет собой бицепс – двуглавую мышцу, состоящую из 2-х головок: медиальной (внутренней) и латеральной (наружной).
Вверху головки крепятся к одноименным мыщелкам бедренной кости, идут косо вниз к центру голени, объединяются в общий пучок, который переходит вместе с другими мышцами задней группы в мощное ахиллово (пяточное) сухожилие.
Функция мышцы состоит в обеспечении сгибаний голени, подошвенном сгибании стопы, ее супинации (повороте наружу) и обеспечении устойчивости ног при ходьбе, беге и прыжках.
Причины патологического процесса
Данное сухожилие ежедневно подвергается высоким физическим нагрузкам и влиянию негативных факторов, которые могут привести к его воспалению. Причинами воспаления ахиллова сухожилия являются:
- Профессиональное занятие спортом, особенно бегом и танцами. В данном случае сухожилие подвергается частым чрезмерным нагрузкам;
- Травма в области сухожилия;
- Ношение неудобной обуви, туфель на высоких каблуках;
- Воспалительные заболевания костей и мягких тканей стопы и голеностопного сустава. В данном случае инфекция переносится с током крови и лимфы в близлежащие здоровые ткани;
- Врожденная патология сухожилия. Рождение с коротким сухожилием;
- Нарушение обменных процессов в организме, что приводит к отложению солей (уратов) в мягких тканях;
- Подагра;
- Хроническая патология нижних конечностей;
- Пожилой возраст также может стать причиной воспаления. С возрастом в организме происходят различные изменения. В частности соединительная ткань становится менее эластичной, что может привести к ее микротравмам и воспалению.
Болезнь и ее проявления
Тендиноз сухожилий — сложный патологический процесс, основная причина которого — нарушение метаболизма в клетках соединительной ткани сухожилий поперечнополосатых мышц и изменения их структуры. В точке крепления сухожилия к кости коллагеновые волокна вначале замещаются хрящевыми волокнами, потом обызвествляются и в итоге замещаются костной тканью. Оссифицирующий тендиноз на рентгеновском снимке имеет вид окостеневшего участка сухожилия, поверхность кости в точке крепления покрывается выростами и напластованиями.
Клинические признаки болезни, независимо от локализации, следующие:

- Механические боли. Интенсивные болевые ощущения проявляются только при нагрузке на мышцу и сустав, а вот в покое болевых ощущений нет. Это важный фактор дифференциальной диагностики тендиноза от болезней сустава.
- Боль при пальпировании пораженного участка сухожилия в точке крепления к надкостнице.
- Оссифицирующий тендиноз характеризуется потрескиванием при пальпировании и движении сустава.
- Отсутствие видимой деформации в области сустава. Покраснение кожи, локальная гипертермия и отечность наблюдаются только в результате инфицирования измененного участка сухожилия.
- Осторожность движений, спровоцированная болезненными ощущениями. При этом объем и амплитуда движения сустава остаются неизменными.
Если дистрофический процесс развивается в коротком сухожилии, в него может оказаться вовлечена мышца. Эта форма заболевания имеет название «миотендиноз».
Описание патологии
Осложнения могут быть разные. Одно из них — тендовагинит, поражающий, например, предплечье, голеностоп, лучезапястный сустав, отличающийся разными формами. К примеру, асептический крепитирующий тендовагинит протекает совершенно иначе, нежели похожие болезни инфекционного характера. Крепитирующий вид подтверждается треском, издаваемым даже в ходе пальпации.
Наиболее распространен тендинит:
- тазобедренного сустава;
- запястного;
- бицепса;
- плечевого;
- коленного;
- ахиллова сухожилия;
- локтевого сустава.

Самыми распространенными из перечня являются коленный и плечевой тендиниты. В первом случае, в области коленной чашечки человек испытывает острую боль, схожую с дискомфортом при растяжении связок. Во втором случае возникают припухлость и сильные боли при движении.
Существует такое понятие, как медиальный тендинит, когда от болезни страдают суставы, задействованные в сгибании предплечья. Зачастую от подобного мучаются спортсмены: бейсболисты, гимнасты. Тендинит может стать причиной образования так называемых шпор на пятках. Это происходит при повреждении (разрыве, растяжении) ахиллова сухожилия. Остеофиты растут от кости пятки, создают дискомфорт во время ходьбы.
При проблемах с задней большеберцовой мышцей возникает посттибиальный тендинит – явление, приводящее к плоскостопию. Когда же страдает надостная мышца, истончаются ткани и рвутся. Тендинит плеча настигает человека в основном после разрыва мышечной капсулы. Частые причины – травмы, лечение обязательно.
Как проводится диагностика и лечение тендинита плеча, смотрите на этом видео:
Контрактуру, что значит ограничение движения в плече вызывают капсулиты, синовиты и прочее. Когда воспаление переходит на оболочку сухожилия, возникает перитендинит. Пианисты и компьютерщики чаще всего страдают от тендинита запястья. А проблемы тазобедренного сустава проявляются болью, когда человек пытается отвести ногу в сторону. Таково воспаление сухожилий околобедренного соединения.
Коленный тендинит и голени, провоцируют занятия прыжками. Первые болевые синдромы возникают при передвижении по лестнице. Диагностика данной болезни сложна. Иногда ее путают с типичным воспалением связок колена или артритом из-за сходства симптомов. При своевременном обращении к врачу можно быстро вылечить тендинит сухожилия.
Мышцы голени
Мыщцы голени подразделяют на переднюю, латеральную и заднюю группы. Кости голени и межкостная мембрана разделяют переднюю и заднюю группы мышц.
1. Передняя большеберцовая мышца (m. tibialis anterior; рис. 85). Начало: латеральный мыщелок большеберцовой кости, межкостная мембрана; прикрепление: подошвенная поверхность медиальной клиновидной кости, основание I плюсневой кости.

Рис. 85. Мышцы голени, правой; вид спереди (А) и сбоку (Б). 1 – большеберцовая кость; 2 – передняя большеберцовая мышца (m. tibialis anterior); 3 – длинный разгибатель пальцев (m. extensor digitorum longus); 4 – длинная малоберцовая мышца (m. peroneus longus); 5 – длинный разгибатель большого пальца стопы (m. extensor hallucis longus); 6 – короткая малоберцовая мышца (m. peroneus brevis); 7 – икроножная мышца (m. gastrocnemius); 8 – камбаловидная мышца (m. soleus); 9 – верхний удерживатель (сухожилий) разгибателей (retinaculum mm. extensorum superius); 10 – нижний удерживатель (сухожилий) разгибателей (retinaculum mm. extensorum inferius); 11 – верхний удерживатель (сухожилий) малоберцовых мышц (retinaculum mm. peroneorum superius); 12 – нижний удерживатель (сухожилий) малоберцовых мышц (retinaculum mm. peroneorum inferius)
Функция: разгибает и приводит стопу, одновременно поднимая ее медиальный край.
2. Длинный разгибатель пальцев (m. extensor digitorum longus; см. рис. 85). Начало: верхний эпифиз большеберцовой кости, головка и передний край малоберцовой кости, межкостная мембрана; прикрепление: четыре сухожилия мышцы оканчиваются на тыле II – IV пальцев, при этом средний пучок каждого сухожилия прикрепляется к основанию средней фаланги, а два боковых – к основанию дистальной фаланги. Пятое сухожилие прикрепляется к основанию V плюсневой кости.
Функция: разгибает II – IV пальцы, разгибает стопу, поднимая ее латеральный край.
3. Длинный разгибатель большого пальца стопы (m. extensor hallucis longus; см. рис. 85). Начало: нижний отдел медиальной поверхности тела малоберцовой кости, межкостная мембрана; прикрепление: основание дистальной фаланги, частично основание проксимальной фаланги.
Функция: разгибает большой палец и стопу, поднимает медиальный край стопы.
1. Трехглавая мышца голени (m. triceps surae; рис. 86) состоит из икроножной и камбаловидных мышц, имеющих общее сухожилие.

Рис. 86. Поверхностные и глубокие мышцы голени правой; вид сзади. 1 – медиальная головка икроножной мышцы (caput mediate m. gastrocnemius); 2 – латеральная головка икроножной мышцы (caput laterale m. gastrocnemius); 3 – пяточное (ахиллово) сухожилие [tendo calcaneus (Achillis)]; 4 – камбаловидная мышца (m. soleus), 5 – подошвенная мышца (m. plantaris); 6 – подколенная мышца (m. popliteus); 7 – задняя большеберцовая мышца (m. tibialis posterior); 8 – длинный сгибатель пальцев (m. flexor digitorum longus); 9 – длинный сгибатель большого пальца стопы (m. flexor hallucis longus)
Икроножная мышца (m. gastrocnemius) имеет две головки – латеральную и медиальную. Начало: головки начинаются на соответствующих надмыщелках бедренной кости; прикрепление: общим сухожилием к пяточному бугру.
Функция: сгибает голень, сгибает и вращает наружу стопу.
Камбаловидная мышца (m. soleus) располагается под икроножной. Начало: головка и верхняя часть задней поверхности тела малоберцовой кости, линия камбаловидной мышцы большеберцовой кости; прикрепление: пяточный бугор, общим сухожилием с икроножной мышцей.
Функция: сгибает стопу и вращает ее наружу.
2. Подошвенная мышца (m. plantaris; см. рис. 86) рудиментарная и непостоянная. Начало: латеральный мыщелок бедренной кости, сумка коленного сустава; прикрепление: пяточная кость.
Функция: оттягивает кзади капсулу коленного сустава при сгибании и вращении голени внутрь.
1. Подколенная мышца (m. popliteus; см. рис. 86). Начало: латеральный мыщелок бедренной кости, капсула коленного сустава; прикрепление: задняя поверхность тела большеберцовой кости.
Функция: сгибает голень, вращает ее внутрь, оттягивает капсулу коленного сустава.
2. Длинный сгибатель пальцев (m. flexor digitorum longus; см. рис. 86). Начало: средняя треть задней поверхности тела большеберцовой кости; прикрепление: четырьмя сухожилиями – на подошве к основанию дистальных фаланг II – V пальцев.
Функция: сгибает дистальные фаланги II – V пальцев и стопу, вращая ее наружу.
3. Задняя большеберцовая мышца (m. tibialis posterior; см. рис. 86). Начало: межкостная мембрана, задние поверхности тел большеберцовой и малоберцовой костей; прикрепление: бугристость ладьевидной кости, клиновидные кости стопы.
Функция: сгибает стопу, вращает ее наружу и приводит.
4. Длинный сгибатель большого пальца стопы (m. flexor hallucis longus; см. рис. 86.) Начало: нижние две трети задней поверхности тела малоберцовой кости, межкостная мембрана; прикрепление: основание дистальной фаланги большого пальца.
Функция: сгибает большой палец, участвует в сгибании стопы и вращении ее кнаружи.
1. Длинная малоберцовая мышца (m. peroneus longus; см. рис. 85). Начало: головка и верхняя часть тела малоберцовой кости; прикрепление: основание I – II плюсневых костей, медиальная клиновидная кость.
Функция: сгибает стопу, опуская ее медиальный край, отводит ее.
2. Короткая малоберцовая мышца (m. peroneus brevis, см. рис. 85) находится под предыдущей. Начало: нижняя часть латеральной поверхности тела малоберцовой кости, межмышечная перегородка; прикрепление: бугристость V плюсневой кости.
Функция: сгибает стопу, поднимает ее латеральный край, отводит стопу.
Почему болят сухожилия на ногах
Важны все части организма. Каждая часть отвечает за определённую деятельность. Больше других нагружены ноги. Ноги носят вес человека, поднимают, перемещают тяжести. Сильнейшие мышцы тела – в области нижних конечностей. Болезни, связанные с поражением суставов или сухожилий ног – серьёзные и распространённые. Часто требуется серьёзное лечение.
Части организма «закреплены». Сухожилия – «крепеж» для мышц – соединяют мышцы с костями скелета человека. Сильнейшими считаются сухожилия ног. Часты обращения людей, жалующихся, что у них болят сухожилия. Врачи выясняют причины, степень заболевания, назначают лечебные меры.
Структура сухожилий, причины боли
Формируются соединительные ткани – сухожилия – из коллагена, узлы которого удерживают высокомолекулярные белковые цепи. Сухожилия призваны соединять мышцы и кости, их структура прочная, с низкой степенью растяжения.
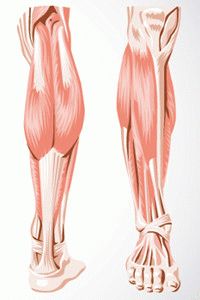
Поражение сухожилий ног – распространённое заболевание. Частые причины боли:
- Неудобная обувь;
- Ходьба по бугристой, каменистой местности;
- Повышенная нагрузка на «не разогретые» мышцы;
- Резкие неосторожные движения.
Несмотря на прочность, сухожилия подвержены растяжениям и разрывам. Боль не появляется сразу у людей, занимающихся спортом, подверженным другим нагрузкам. Боли возникают в месте растяжения или порыва. Происходит это вследствие неестественного воздействия на сухожилия, возникает боль – защитный сигнал для организма, испытывающего дискомфорт.
Ахиллово сухожилие – сильное слабое место ног
Распространённая проблема, связанная с поражениями сухожилий на ногах – разрыв и растяжение в стопе. Крепкая и толстая соединительная ткань в этом месте – ахиллово сухожилие, соединяет голени и стопы. Верхний отдел ахиллова сухожилия тонкий, опускаясь ниже он утолщается, не достигая кости пятки, расширяется. Благодаря сухожилию, человек бегает, прыгает, ходит на «носочках», поднимается на возвышенности.
Ахиллово сухожилие, при движении, испытывает нагрузок в восемь раз больше веса тела. В положении стоя, нагрузка становится меньше веса тела человека в несколько раз. Соединительная ткань выдерживает разрывную нагрузку до четырёхсот килограммов. Вследствие постоянных нагрузок, ткань часто растягивается в области пяточной кости.
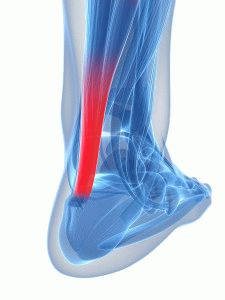
Степень поражения ахиллова сухожилия
Повреждения сухожилия в области стопы имеет три степени:
- Лёгкое растяжение в стопе, характеризующееся неприятными ноющими болезненными ощущениями, по обе стороны лодыжки. Признаки – покраснение в месте растяжения, опухоль. Человеку трудно переносить вес на пятку. В случае возникновения щелчка при движении, обратиться к врачу: возможно произошло повреждение мягкой ткани, она даёт сухожилию «скользить» по кости. Ведет к стиранию костной ткани ног, вызывает воспаление сухожилия и кости. Фаза называется – тендинит первой степени.
- Когда надрывается часть связочной ткани, возникает сильная боль при вставании на ноги утром или при опущении на пятки. Ограничивается подвижность лодыжки. Фаза растяжения сухожилий носит название – тендинит второй степени.
- Опасная степень тендинита – третья. Происходит отрыв ткани от кости, иногда с разрывом прилегающих мышц. Требуется серьёзное медицинское лечение, больной не в состоянии стоять на поражённой ноге, передвигаться.
К чему приводит игнорирование боли?
Часто люди не придают значения боли в области стопы, затягивают лечение. Такое отношение к растяжению ахиллова сухожилия ведет к хроническому воспалительному процессу.
Игнорирование боли сухожилий ног приводит к истончению соединительной ткани, происходит полная атрофия. Атрофия мышц и сухожилий ведет к обездвиживанию конечности.
Негативные воздействия на ахиллово сухожилие
Часто причинами разрыва и растяжения сухожилий ног становится неаккуратная ходьба, неоправданные физические нагрузки. Имеются объективные факторы:
- Бег по жёсткому покрытию;
- Неправильно подобранная обувь для спортивных тренировок;
- Перегрузка ножных мышц;
- Врождённое поражение кости пятки;
- Кривизна ног, человек не способен правильно ступать;
- Резкие удары в области «холодных» сухожилий.
При поражении ахиллова сухожилия нужно прекратить движение и нагрузки на стопы. Для начала, определите стадию поражения. Больных отправляют к врачам на носилках, предпринимают первые доврачебные меры: из подручных материалов нужно соорудить тугую повязку, зафиксировать поражённое место. Без консультации врача не назначайте лечение самостоятельно.
Лечение тендинита первой степени
Поражение ахиллова сухожилия имеет три степени. При каждой стадии врач назначает лечение. Тендинит первой степени, поражает людей, много двигающихся.
Обращают внимание на боль, только когда проявляются первые симптомы. Процесс уже запущен, требуется лечение. С каждым движением происходит большее поражение ахиллова сухожилия. При проявлениях признаков поражения сухожилий нужно срочно обратиться к врачу.
Требуется ограничение движения на три дня. Лечения не требуется. При возникновении боли приложить лёд. Лечат щадящим массажем, наложением мазей и гелей, снимающих воспаление. Лечить нужно в течение семи дней, даже после того, как человек снова может безболезненно ходить.
Лечение тендинита второй степени
Вторая степень растяжения ахиллова сухожилия серьёзнее, требуется врач. Первоначально доктор опросит о характере боли, назначит рентгенограмму, чтобы убедиться в том, что поражена соединительная ткань, возможно другое заболевание ног. Параллельно назначаются тесты на определение стадии воспалительного процесса. Часты случаи, когда процесс в сухожилиях вызывает повышение температуры тела. Лечение назначается с учётом степени воспаления.
Лечение второй стадии тендинита состоит из мероприятий:
- Ограничение нагрузок;
- Ногу держат в поднятом состоянии, с вытянутыми носками стопы;
- Наложение тугой повязки;
- Противовоспалительные инъекции;
- Физиотерапия одной больной ноги или обеих ног;
- Лечебная физкультура;
- Процесс реабилитации.
Лечение тендинита третьей степени
Самая опасная стадия поражения ахиллова сухожилия – третья степень тендинита. В этом случае происходит разрыв соединительной ткани. Боль становится нестерпимой. Хирургическое вмешательство неизбежно. Первичные меры не годятся. Нужно держать ногу, в области стопы, в одном положении. Не применять ничего до приезда врача. Фиксируя травмированное место тугой повязкой, вы можете сместить разорванные ткани. Доктор профессиональными движениями определит место поражения, сам наложит повязку.
При полном разрыве проводят операцию под внутренним или местным наркозом. Хирурги ортопеды защищают края сухожилия, соединяют специальными нитями, связывают между собой. После операции фиксируют стопы гипсом на три месяца. В этой стадии человек ограждается от передвижений. Проводят противовоспалительную терапию, назначают витамины, помогающие восстановлению тканей. Лечение длительное.
Растяжение и разрыв ахиллова сухожилия предотвратимы. Следует внимательно выбирать обувь, не передвигаться по плохим дорогам, осторожно совершать подъёмы, создать комфорт для ног. Профилактические меры – основа предотвращения заболеваний.
Трудно быть внимательным: мы постоянно спешим, бежим, невзирая на погоду, дороги. Нужно успеть сделать множество дел. Ноги переживают большие нагрузки, поэтому здоровью нужно уделять больше внимания.
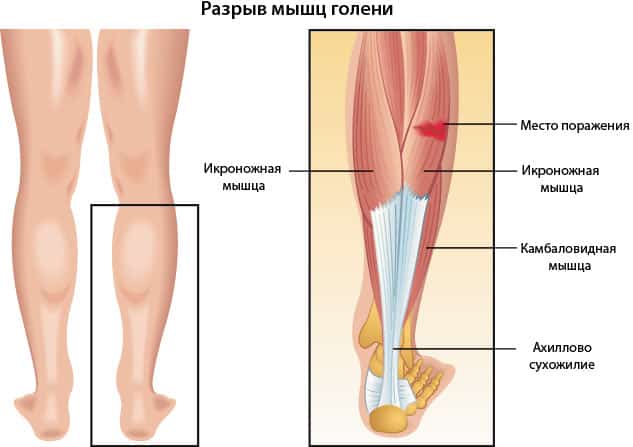
Растяжения и разрывы мышц и связок голени

Подобные травмы представляют собой растяжение или разрыв мышечной либо соединительной ткани, из которой образованы связки и сухожилия. К повреждениям приводят значительные физические нагрузки и несильные, но резкие движения. В связи с высокой эластичностью сухожилий, связок и мышечных волокон разрывы встречаются реже растяжений.
Растяжения и разрывы
Морфологически растяжение представляет частичный надрыв волокон с сохранением анатомической целостности мышцы. При разрыве анатомическая целостность нарушается. По МКБ-10 обе патологии имеют код S86,1.
По виду травмированных волокон различают растяжения:
Возможно одновременное повреждение указанных выше структур. Патогномоничным признаком растяжения связок является ощущение нестабильности в голеностопе и его неправильное положение при ходьбе.

Причины
В этиологии травмы ведущая роль принадлежит занятиям физической культурой:
- бегу и быстрой ходьбе;
- упражнениям с гантелями;
- играм в теннис, волейболу или баскетболу;
- скалолазанию или прыжкам с высоты;
- занятиям гимнастикой.
Травматизация происходит при:
- продолжительных и/или избыточных нагрузках (патогномонично растяжение связок голени);
- падениях;
- прыжках (чаще наблюдается разрыв связок голени);
- толчках от земли;
- вывихах голеностопного сустава (часто сопровождается полным разрывом связок);
- ушибах задней поверхности голени (удар по икроножной мышце).
Способствуют повреждению мышц и связок переутомление и переохлаждение организма.
Симптомы растяжения и разрыва, степени тяжести
Часто пациент ощущает разрыв, сменяющийся интенсивной болью. Движения после травмы значительно ограничены. В области растяжения возможно появление отека и кровоизлияний. При растяжении проявления купируются в течение 1-2 недель. При разрыве мышечной ткани – в течение 2 месяцев.
В лечебной практике выделяют три степени тяжести:
- боль умеренная, ноющая, присутствуют микро-разрывы мышечных волокон (морфологически определяется повреждение менее 25 %);
- боль выраженная, фиксируется отек в месте травмы, ходить сложно в связи с выраженным болевым синдромом, имеются разрывы части мышечных волокон (разрыву подвержены 25-75 %);
- боль резко выражена, есть признаки полного разрыва мышечной ткани, нарушена стабильность голеностопного сустава и его мышц сокращаться (повреждено 75-100 % миофибрилл).
При манифестации симптоматики в момент получения травмы есть основания думать о разрыве мышцы. При растяжении симптомы повреждения появляются спустя отсроченный промежуток времени, измеряемый часами.
Частыми спутниками повреждения являются:
- отечность травмированной области;
- гематома в зоне повреждения;
- типичный звук в момент получения травмы.
Диагностика
Диагноз ставится на основания сбора анамнеза (подтверждения факта получения травмы), данных объективного осмотра и результатов инструментальных исследований:
- рентгенологического – для исключения перелома или трещин костей голени;
- УЗИ – для верификации повреждения мягких тканей: растяжения или разрыва;
- МРТ (или КТ) – дополнительный высокоточный метод диагностики, используется в сомнительных случаях для верификации диагноза.
Применение хирургических методов
К оперативному лечению прибегают при диагностированных полных разрывах мышц. Хирургический подход позволяет:
- сократить время реабилитации;
- предотвратить возможную гипотрофию мышц;
- исключить формирование избыточного рубца (разорванная мышца заживает с образованием рубцовой ткани).
Доврачебная помощь при растяжении, лечение в домашних условиях
Растяжения мышц голени, как и разрывы связок, входят в компетенцию травматологов поэтому чтобы избежать возможных негативных последствий, пострадавшего следует обязательно показать профильному специалисту.
В амбулаторных условиях лечение разрешается при наличии признаков растяжения:
- сохранении двигательных функций ноги;
- умеренной выраженности болевого синдрома.
Голеностоп не следует перегружать. После получения травмы ему необходимо обеспечить покой не менее 48 часов, зафиксировав при помощи эластичного бинта и придав возвышенное положение. При необходимости в целях передвижения можно использовать костыли.
На травмированную область в целях купирования отека следует накладывать сухой лед (в мешочке, окутанном тканью) на протяжении 2 суток на 20 минут каждые 4 часа. На 3 день от применения компрессов стоит воздержаться. С 4 дня переходить на теплые компрессы и ванны (в целях стимуляции рассасывания).
Факультативно по рекомендации врача можно использовать НПВП (нестероидные противовоспалительные препараты – Диклофенак, Ибупрофен), в том числе в виде мазей (Траумель, Апизартрон, Вольтарен эмульгель, Випросал, Кетонал гель).

© Africa Studio — stock.adobe.com
Народные средства
В домашних условиях допускается аппликация мази на основе желтка. В состав входят одна ложка хозяйственного мыла, две ложки воды и один желток. Полученная взвесь заворачивается в марлю и прикладывается к месту повреждения. Компресс закрепляется бинтом. Делать его рекомендуется ежедневно. Желательное время аппликации – не более часа.
Среди лекарственных растений помогают:
- листья подорожника;
- сок бузины;
- масло эвкалипта;
- мякоть листа алоэ.
В качестве согревающих компрессов применяют этанол, водку, глину или слоеное тесто. Для приготовления примочек из глины 100 г порошкообразной субстанции смешиваются с 5 столовыми ложками яблочного уксуса и разбавляются водой до получения однородной взвеси. Полученный состав наносится на поврежденную область и прикрывается тканью. Продолжительность примочки – около часа.
Реабилитация при повреждениях голени
Время восстановления определяется выраженностью альтерации и обычно занимает от 1 недели до 2 месяцев. Тактика реабилитации разрабатывается лечащим врачом по согласованию с физиотерапевтом и инструктором ЛФК.
- локальный массаж поврежденных мышц;
- магнитотерапию, диадинамотерапию, ультразвук, лазеротерапию;
- тейпирование – наложение эластичного пластыря на заднюю поверхность голени в целях профилактики растяжения мышечной ткани;
- лечебную физкультуру:
- ходьбу;
- подъем больной ноги на носочек стопы.
В зависимости от степеней тяжести приступают к реабилитации, начиная со 2 по 7 день после травмы.
Возвращение к полноценным тренировкам возможно лишь при полном отсутствии миалгий и дискомфорта.
Профилактика травм
Предупреждение растяжения и надрывов мышечных волокон сводится к укреплению мышечного корсета путем регулярных тренировок. Важно определить для себя уровень нагрузки, при котором организм чувствует себя комфортно. Помочь в этом может врач ЛФК.
Во время тренировок и занятий спортом показано проведение специальных разогревающих мускулатуру процедур, направленных на подготовку мышц к более серьезным нагрузкам. Во время подготовительных упражнений температура миоцитов повышается, мышечная ткань при этом становится более упругой и растяжимой.
В период гололеда рекомендуется использовать обувь на нескользкой подошве.