Дисплазия головного мозга у взрослых
Дисплазия головного мозга у взрослых
Хотя отдельные фокальные дисплазии включают участки полимикрогирии (ПМГ), большинство из них обычно не являются полимикрогирии с гистологической точки зрения, поэтому предпочтительнее неоднозначное определение фокальная корковая дисплазия, включающее аномалии как миграции, так и организации, а в отдельных случаях нарушения пролиферации и дифференцировки нейробластов. Значительное число сообщений в литературе об эпилепсии появилось за последние 20 лет (см. Janota и Polkey, 1992, Guerrini и Filippi, 2005). Очаговые дисплазии могут быть обнаружены в любой области коры. Нередко встречается оперкулярная дисплазия (Ambrosetto, 1992, Sebire et al., 1996).
Действительно, многие случаи локализованной кортикальной дисплазии избирательно поражают эту область. В области корковой дисплазии кора уплотнена, а извилины увеличены. Гистологическая картина варьирует от простой дезорганизации пластинок или колонок с субкортикальными гетеротопическими нейронами до более сложных аномалий с гигантскими нейронами и клетками, подвергшимися баллонной дистрофии, а также гигантскими многоядерными астроцитами (Taylor et al; 1971, Tassi et al., 2002; Alonso-Nanclares et al., 2005).
Классификация этих мальформаций с патологической точки зрения остатеся предметом дискуссий (Palmini et al., 2004). Выделено по меньшей мере два типа, известные как тейлоровская и не-тейлоровская кортикальная дисплазия. В недавней классификации (Tassi et al., 2002) выделено три типа: архитектоническая дисплазия, при которой нарушается корковая структура, но гигантские нейроны или аномальные клетки отсутствуют; цитоархитектоническая дисплазия, где в дополнение к патологически организованной коре имеются гигантские и/или дисморфические нейроны; и тейлоровский тип дисплазии, при котором также присутствуют «баллонные клетки», напоминающие повреждения при туберозном склерозе.
Эти клетки окрашиваются как нейрональными, так и глиальными маркерами и являются следствием раннего нарушения клеточной дифференцировки. Кортикальные дисплазии могут поражать любую часть коры и рассматриваются в качестве основной причины очаговой эпилепсии, часто трудно поддающейся лечению. Тейлоровский тип обычно преобладает в лобных и теменных долях, тогда как другие типы чаще встречаются в височных долях (Kuzniecky et al., 1994). Основным клиническим проявлением являются очаговые судороги (Hamiwka et al; 2005, Fauser et al., 2006) часто, но не всегда устойчивые к медикаментозному лечению (см. главу 15). У четырех детей сообщалось о небольших участках корковой дисплазии, которые могли отвечать за очаговый корковый миоклонус и фокальные двигательные судороги (Kuzniecky et al., 1986). Подобные повреждения были обнаружены в случае с эпилептическим статусом (Desbiens et al., 1993).
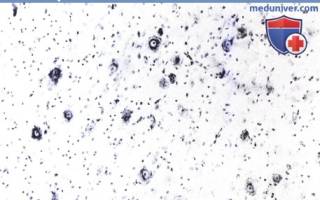
 Биопсия коры ребенка с фокальной дисплазией.
Биопсия коры ребенка с фокальной дисплазией.
Большие нейроны неправильно расположены в пределах коры.
Отдельные нейроны с характерной периферической конденсацией хроматина.
В недавних исследованиях микроанатомии, молекулярного патогенеза и патофизиологии этих повреждений описана подробная структура с демонстрацией присущего им эпилептогенного потенциала (Bentivoglio et al., 2003; Alonso-Nanclares et al., 2005; Crino, 2005).
Визуализация данной патологии основывается на MPT исследовании, но выявление может оказаться непростым и потребовать новейших методов МР. Тем не менее, значительная часть случаев может остаться нераспознанной. Тейлоровский тип дисплазии может иметь отличительные МР признаки в виде особенно высокого сигнала в белом веществе под повреждением, иногда распространяющегося до желудочка (так называемая трансмантийная корковая дисплазия) (Barkovich et al., 1997). Архитектонические и цитоархитектонические дисплазии чаще проявляются истонченной корой на MPT (Tassi et al., 2002).
Фокальная кортикальная дисплазия может сопровождаться опухолями дисэмбриогенеза (ганглиоглиомами и нейроэпителиальными опухолями) в этой же области мозга.

Хирургическое лечение эпилепсии в результате очаговой дисплазии возможно в значительной доле случаев и способно купировать судороги (Tassi et al., 2002; Cascino et al., 2004; Fauser et al., 2004, 2006; Hamiwka et al., 2005).
Большинство случаев кортикальной дисплазии относятся к спорадическим, но встречаются и семейные случаи (Kuzniecky et al., 1994).
Некоторые редкие синдромы проявляются напоминающей пахигирию корой в сочетании с внемозговыми аномалиями: врожденный нефроз у мужских сиблингов (Robain и Deonna, 1983; Palm et al., 1986), семейная лимфэдема и агенезия червя мозжечка (Hourihane et al., 1993), врожденная короткая кишка (Nezelof et al., 1976), и семейная пахигирия с диссеминированной кальцификацией мозга и атаксией (Harbord et al., 1990).
Основной интерес при очаговой корковой дисплазии заключается в перспективах хирургического лечения. Этот вопрос будет обсуждаться в отдельной статье на сайте.
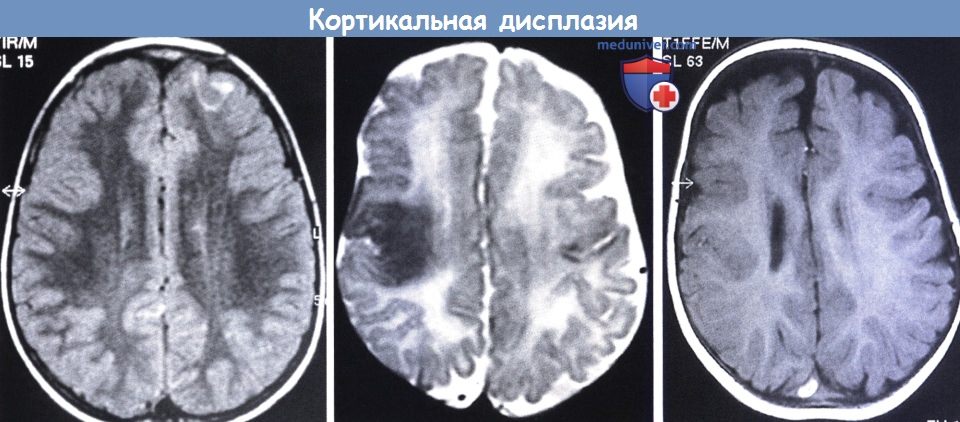 (слева) Кортикальная дисплазия тейлоровского типа, подтвержденная гистологически, у мальчика с трудноизлечимыми фокальными судорогами.
(слева) Кортикальная дисплазия тейлоровского типа, подтвержденная гистологически, у мальчика с трудноизлечимыми фокальными судорогами.
Т2-взвешенная МРТ: определяются области патологической коры в правой лобной доле с высоким сигналом в подлежащей аномальной коре.
После резекции патологического участка был достигнут контроль над судорогами, (в центре) МРТ:
(другой мальчик с судорогами) заметны диспластические участки в возрасте шести месяцев, которые в 18 месяцев стали более очевидными (справа).
– Вернуться в оглавление раздела “Неврология.”
Редактор: Искандер Милевски. Дата публикации: 29.11.2018
Фокальная корковая дисплазия
 Фокальная корковая дисплазия – это дефект, проявляющийся в ходе развития клеточных структур головного мозга. Проявляется данная аномалия в виде эпилептических приступов, сопровождающихся полной кратковременной потерей сознания.
Фокальная корковая дисплазия – это дефект, проявляющийся в ходе развития клеточных структур головного мозга. Проявляется данная аномалия в виде эпилептических приступов, сопровождающихся полной кратковременной потерей сознания.
Диагностика заболевания проводится врачом неврологом на основании результатов ЭЭГ, МРТ и ПЭТ исследования. Консервативное лечение данной патологии проблематично, ввиду ее высокой устойчивости к противоэпилептической терапии. В тяжелых случаях может быть показано полное удаление пораженного участка мозга.
Фокальная корковая дисплазия – развивается во внутриутробном периоде и проявляется в виде патологий, локализующихся в отдельных участках мозговой оболочки. ФКД является самым распространённым фактором, провоцирующим появление эпилепсии у детей (по некоторым данным ФКД наблюдается у тридцати процентов детей больных эпилепсией).
Особенности, позволяющие отличить ФКД от обычной эпилепсии, является:
- низкая эффективность стандартного консервативного противоэпилептического лечения;
- большая выраженность симптомов у детей с различного рода умственными или психическими отклонениями.
Большинство патологий при ФКД локализуется в височной и лобной долях. Патологические поражения очень плохо визуализируются, что значительно усложняет проведение МРТ диагностики.
Причины возникновения заболевания
Возникновение ФКД обуславливается внутриутробными нарушениями в развитии церебральной коры, что обуславливает нарушения миграции клеток мозговой оболочки, образуя участок с аномально развитыми нейронами. Формируется ФКД на конечной стадии беременности, приблизительно за шесть недель до родов.
Из-за того, что у некоторых групп пациентов при обследовании были найдены рецессивные дефекты в структуре гена TSC1, нельзя полностью исключить генетическую причину развития заболевания. Большинство современных научных исследований ведется именно в этом направлении.
Усилия ученых сконцентрированы на разработке методик:
- Раннего (внутриутробного) выявления дефектного гена – данная разработка позволит выявить предрасположенность ребенка к возникновению заболевания в будущем.
- Выявления возможности передачи дефектного гена ребенку от одного из родителей – данная разработка позволит выявить риск передачи гена потомству еще на этапе планирования беременности.
- Замены дефектного гена – данная разработка позволит эффективно лечить заболевание (даже на ранних стадиях), что позволит избежать использования травматичного и чреватого развитием тяжелейших осложнений оперативного лечения.
 До недавнего времени медицинская наука выделяла всего два базовых вида дисплазии, однако, в начале 2011 года был принят новый классификатор, предполагающий деление ФКД на три базовых типа.
До недавнего времени медицинская наука выделяла всего два базовых вида дисплазии, однако, в начале 2011 года был принят новый классификатор, предполагающий деление ФКД на три базовых типа.
Согласно данному классификатору ФКД бывает:
- Первого типа. Характеризуется возникновением одного или нескольких локальных дефектов архитектоники коры головного мозга.
- Второго типа. Характеризуется развитием очаговых поражений архитектоники, с наличием аномалий в развитии нейронов и клеточных балок. В большинстве случаев поражает лобную долю.
- Третьего типа. Развитие дефектов архитектоники спровоцировано негативным воздействием какой–либо мозговой патологии.
Симптомы заболевания
Главным симптомом, опираясь на который можно диагностировать наличие у пациента корковой дисплазии является – краткосрочные эпилептические приступы. Манифестирует заболевания рано, часто еще до достижения пациентом 5 лет.
Приступы заболевания сложные (сопровождающиеся расстройством поведенческих реакций), интенсивные (осложняются потерей равновесия и возникновением спонтанных двигательных реакций) и кратковременные (редко длятся дольше одной минуты). В раннем возрасте при отсутствии должного лечения провоцируют развитие аутизма.
Симптоматика ФКД напрямую зависит от ее типа, локализации, выраженности симптомов, наличии осложнений и заболеваний, провоцирующих ее появление. Ранняя манифестация в большинстве случаев отягчается задержкой психического и умственного развития.
Симптомы дисплазии первого типа менее выражены, однако, в некоторых случаях данный тип ФКД может провоцировать ухудшение когнитивных способностей у пациента.
Симптомы дисплазии второго типа намного более выражены, чем первого. ФКД данного типа сопровождается возникновением тяжелейших эпилептических припадков.
Симптомы дисплазии третьего типа напрямую зависят от характера основного заболевания.
Диагностика заболевания
Главным диагностическим методом, позволяющим определить наличие ФКД, является – МРТ диагностика, которая, однако, должна производиться согласно специальному диагностическому протоколу. Толщина среза, согласно которому не должна превышать полутора миллиметров. Только столь тщательное сканирование позволяет выявить даже самые минимальные изменения в коре.
В процессе диагностики значение имеет квалификация и опыт врача рентгенолога, из-за чего интерпретация результатов должна вменяться в обязанность исключительно специалисту.
Проведение МРТ исследования позволяет выявить следующие признаки наличия ФКД:
- Изменение толщины коры, в месте предполагаемой локализации дисплазии.
- Отсутствие четко выраженного перехода между белым и серым мозговым веществом.
- Изменение хода мозговых извилин.
Каждый вид ФКД имеет спектр характерных именно для него симптомов. Уточнить данные полученные при прохождении МРТ позволяет проведение электроэнцефалографии, позволяющей выявить наличие локальной эпилептической активности, не только в момент эпилептического припадка, но и в период после него. Во время приступа отмечается активация участков мозга, расположенных в зонах локализации дисплазии. Данная закономерность объясняется наличием за пределами основной локализации дисплазии аномальных мозговых клеток.
Также обозначить зоны локализации дисплазии можно при помощи ПЭТ диагностики, дополненной МРТ исследованием. Однако у данного диагностического метода существует один значительный нюанс, ПЭТ исследование позволяет локализовать дисплазию только в период эпилептического припадка (контрастное вещество должно быть введено в организм пациента исключительно после первого пароксизмального заряда). Данный вид диагностики особенно ценен, в случае если МРТ диагностика не дала четких и однозначных результатов. Для получения более точного результата может применяться электрокортикография.
Терапия
Лечение больного курируется врачом неврологом, совместно с врачом эпилептологом. Лечение начинается с выбора и определения эффективной дозировки противосудорожного препарата. С данными целями может использоваться карбамазепин, диазепам, леветирацетам, топирамат и препарат вальпроевой кислоты. В большинстве случаев эпилепсия, отягощенная ФКД, оказывается крайне устойчивой к какому-либо противосудорожному лечению.
В указанном выше случае должен быть поставлен вопрос о хирургической резекции пораженного участка. Оперативное лечение проводится исключительно врачом нейрохирургом, совместно с неврологом. В связи с тем, что дисплазия носит фокальный характер, оперативное лечение является эффективным.
Многие специалисты настаивают на целесообразности как можно более полного и радикального удаления пораженного мозгового участка. Данное утверждение спорно, потому что локализация клеток, расположенных вокруг основного очага поражения достаточно обширна, а их полное удаление без нанесения значительного вреда пациенту невозможно.
В зависимости от тяжести симптомов, их локализации и размера пораженного участка может быть использован один из трех вариантов хирургического лечения:
- Селективное удаление зоны локализации дисплазии.
- Стандартное удаление пораженной части головного мозга.
- Точечное удаление зоны поражения корковой дисплазией.
При ФКД третьего типа целесообразно удаление, как самого участка дисплазии, так и главного очага поражения.
Прогноз развития заболевания
 Прогноз развития заболевания напрямую зависит от типа дисплазии, качества проведенной терапии, а также успешности радикального лечения. В большинстве случаев консервативное лечение дисплазии не приносит эффекта.
Прогноз развития заболевания напрямую зависит от типа дисплазии, качества проведенной терапии, а также успешности радикального лечения. В большинстве случаев консервативное лечение дисплазии не приносит эффекта.
Возникновение заболевания в детском возрасте может спровоцировать проявление отклонений в развитии, с постепенным развитием олигофрении.
Оперативное лечение является результативным, при одиночном очаге поражения. Практически у половины пациентов возобновления заболевания не наблюдается. Однако через десять лет после оперативного вмешательства стойкая ремиссия наблюдается только у трети пациентов. Скорее всего, рецидив заболевания в данном случае связывается с неполным удалением поврежденного сегмента.
Возникновение рецидива заболевания непосредственно после проведенного оперативного вмешательства наблюдается приблизительно у двух пациентов их ста, а в случае распространенного поражения, рецидив наступает у шести пациентов из ста прооперированных.
Риск рецидива увеличивается, в случае если оперативное вмешательство проводилось вблизи функционально важных участков головного мозга.
Фокальная кортикальная дисплазия
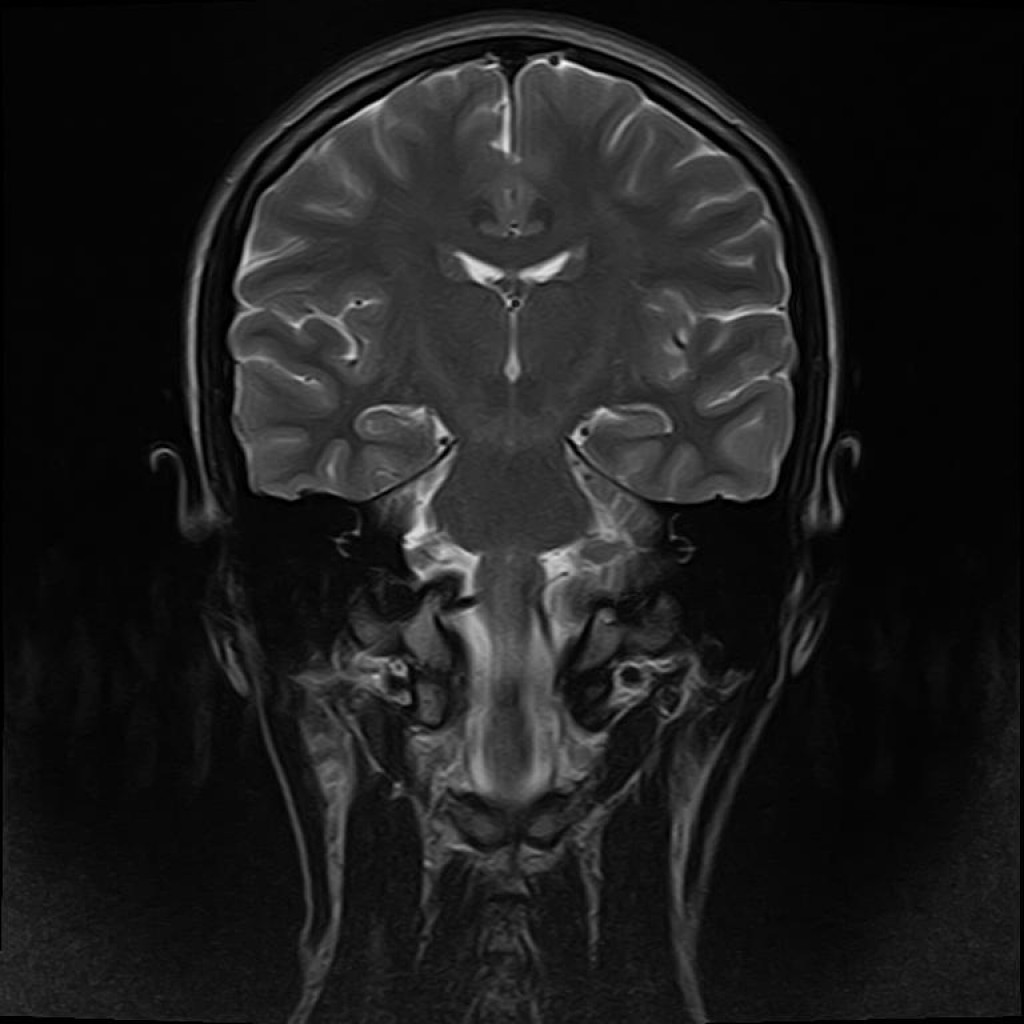
Фокальная кортикальная дисплазия – это заболевание из гетерогенной группы аномалий развития коры головного мозга, характеризующееся нарушением пролиферации нейронов и нарушением архитектоники коры. Является одной из наиболее частых причин эпилепсии, может сочетаться с склерозом гиппокампов и кортикальными глионейрональными опухолями.
Клиническая картина
Фокальная кортикальная дисплазия является наиболее частой причиной рефрактерной эпилепсии.
Классификация
С момента первого описания фокальной кортикальной дисплазии Тейлором в 1971 г. Было разработано много различных классификации данной патологии [5].
Наиболее распространенными классификациями, используемыми до недавнего времени, были гистопатологическая классификация Palmini [6] предложенная в 2004 году и генетическая / морфологическая классификация Барковича [2] предложенная в 2005 году.
Наиболее актуальной и широко распространенной в настоящее время считается классификация предложенная Blumcke в 2011 году.
К сожалению, как и в случае многих других классификаций, в разных системах существует дублирование сущностей, а одна и та же терминология может использоваться с разными значениями. Таким образом, необходимо явно указывать, используемую классификацию (напр., «IIB тип по Blumcke»).
Диагностика
Магнитно-резонансная томография
МРТ является модальностью выбора у пациентов с подозрением на фокальную кортикальныю дисплазию. У различных типов фокальной кортикальной дисплазии существет много схожих черт, а отдельные типы при МРТ могут не иметь выявляемых изменений.
Основные черты фокальной кортикальной дисплазии включают [4]:
- утолщение коры
- размытость границ серого и белого вещества с аномальной архитектоникой субкортикального слоя
- гиперинтенсивный МР сигнал от белого вещества на T2/FLAIR взвешенных изображениях с или без признаков трансмантийной дисплазии
- гиперинтенсивный МР сигнал от серого вещества на T2/FLAIR взвешенных изображениях
- изменение структуры борозд и извилин
- долевая гипоплазия или атрофия
При каждом из типов фокальной кортикальной дисплазии эти признаки выражены в разной степени. Нижеприведенные типы относятся к классификации фокальной кортикальной дисплазии Blumcke (2011).
I тип
- локализация
- Ia тип: локализация обычно ограничена височной долей [4]
- при сочетании с атрофией гиппокампов данный тип сейчас относится к IIIa типу по классификации Blumcke
- Ib тип: чаще встречается за пределами височной доли
- Ia тип: локализация обычно ограничена височной долей [4]
- структура
- размытость границ серого и белого вещества (менее выражена, чем при II типе ФКД)
- выраженная “сегментарная” или долевая атрофия / гипоплазия с локальной потерей объема белого вещества
- МР сигнал
- белое вещество
- промежуточно повышенный МР сигнала на T2/FLAIR взвешенных изображениях
- сниженный МР сигнал на T1 взвешенных изображениях
- белое вещество
II тип
- локализация
- часто встречается в лобных долях
- менее часто, по сравнению с ФКД I типа, в височных долях
- структура
- изменение структуры борозд и извилин
- выраженная размытость границ серого и белого вещества
- утолщение коры
- МР сигнал
- белое вещество
- промежуточно повышенный МР сигнал на T2/FLAIR взвешенных изображениях, обычно более интенсивный, чем сигнал от прилежащей коры
- сниженный МР сигнал на T1 взвешенных изображениях
- локально измененненный сигнал может может распространяться за пределы коры по направлению к желудочкам (трансмантийный признак): что не характерно для I типа
- серое вещество
- несколько повышенный МР сигнала на T2 взвешенных изображениях
- кора остается гипоинтенсивной, по отношению к повышеному сигналу от белого вещества на Т2 взвешенных изображениях [4]
- более выраженный чем при I типе
- несколько повышенный МР сигнала на T2 взвешенных изображениях
- белое вещество
III тип
Фокальная кортикальная дисплазия III типа характеризуется наличием ряда сочетанных нарушений нарушений (напр, IIIa – сочетается с атрофией гиппокампов, IIIb – сочетается с глионейрональными опухолями (напр, ДНЭО), IIIc – сочетается с сосудистыми мальформациями; IIId – сочетается с инсультом раннего детского возраста).
Корковая дисплазия головного мозга
Корковая дисплазия включает в себя несколько вариантов нарушения организации нервных клеток в головном мозге. Лиссэнцефалия представляет собой недоразвитие мозговых извилин с гладкой поверхностью мозговых полушарий.
Кортикальная дисплазия
Понятие кортикальной дисплазии объединяет следующие варианты нарушения организации нервных клеток:
- лиссэнцефалия (агирия)
- пахигирия
- микрополигирия
- шизэнцефалия
- трансмантийная дисплазия
Все эти варианты аномалии головного мозга могут носить очаговый и генерализованный характер.
Лиссэнцефалия и пахигирия
 Лиссэнцефалия (агирия) и пахигирия – недоразвитие мозговых извилин с гладкой поверхностью мозговых полушарий, может быть тотальной и очаговой.
Лиссэнцефалия (агирия) и пахигирия – недоразвитие мозговых извилин с гладкой поверхностью мозговых полушарий, может быть тотальной и очаговой.
Описаны два морфологических типа лиссэнцефалии.
1-й – тип Bilschowski, для которого характерна 4-слойная кора. Четвертый слой сформирован из гетеротопических нейронов. Этот тип часто ассоциируется с другими аномалиями – гетеротопиями, макро- и микрогириями, шизэнцефалией и др.
У больных отмечается гипотония, умственная отсталость, эпилептические припадки. Данный тип имеет генетическую и хромосомную наследственность. Он является основным морфологическим признаком синдромов Варбурга и Секкеля (карликовость с птицеголовостью), синдромов Miller-Dilker и Norman-Roberts (эпилепсия, умственная отсталость, лицевой дисморфизм и другие стигмы), связанные с делецией (удвоением) 17-й хромосомы.
2-й тип – Walker’s лиссэнцефалия с полным отсутствием кортикального слоя. Сочетается с гипоплазией (недоразвитием) мозжечка, аномалией глаз и другими изменениями мозга.
Особенности микрогерии
Микрогирия (микрополигирия) – заболевание, при котором мозг представляет собой множество мелких, коротких, неглубоких извилин. Чаще встречается фокальная (локализованная) микрогирия различной площади. Она может являться структурной основой многих генетических и хромосомных синдромов (Денди-Уокера, Арнольда-Чиари, Цельвегера, неонатальной адренолейкодистрофии и др.). Микрогирия является морфологическим дефектом при си
2-й тип – Walker’s лиссэнцефалия с полным отсутствием кортикального слоя. Сочетается с гипоплазией (недоразвитием) мозжечка, аномалией глаз и другими изменениями мозга.
Особенности микрогерии
Микрогирия (микрополигирия) – заболевание, при котором мозг представляет собой множество мелких, коротких, неглубоких извилин. Чаще встречается фокальная (локализованная) микрогирия различной площади. Она может являться структурной основой многих генетических и хромосомных синдромов (Денди-Уокера, Арнольда-Чиари, Цельвегера, неонатальной адренолейкодистрофии и др.). Микрогирия является морфологическим дефектом при синдроме Foix-Chavany-Marie (умственная отсталость и псевдобульбарный паралич).
Микрогирия (полимикрогирия) – еще один вариант корковой дисплазии, обозначающий участок множества мелких, неглубоких извилин с нарушением строения серого вещества. Полимикрогирия получила название «врожденный двусторонний перисильвиев синдром». Симптомами ее являются: врожденная центральная диплегия (паралич) лицевой, глоточной и жевательной мускулатуры, 100%-ное нарушение движения языка в сочетании с умственной отсталостью и эпилепсией. Судороги дебютируют, как правило, на первом году жизни. По своему характеру они могут быть как фокальными (локальными), так и генерализованными, не поддаются противосудорожной терапии.
Фокальная корковая дисплазия
Фокальная корковая дисплазия – частичное нарушение процессов развития нервной системы, результатом чего является образование патологических корковых участков. Область преимущественной локализации фокальной корковой дисплазии – лобные и височные отделы мозга.
Для фокальной корковой дисплазии характерны выраженные, демонстративные и порой необычные двигательные феномены (жестовые автоматизмы (de novo), педалирование по типу топтания на месте), сопровождающие припадки.
По материалам статьи «Аномалии головного мозга (миграционные нарушения) у детей: клинико-радиологические проявления»