Некроз пятки
Особенности некроза тканей нижних конечностей и пальцев ног
Некроз нижних конечностей – это разрушение и омертвление тканей стопы, голени или бедра. Он наступает в результате влияния различных патологических процессов, нарушающих полноценную работу организма в целом. Состояние принято называть гангреной. 

Причины и симптомы некроза нижних конечностей
Некроз ноги не развивается самостоятельно. Причинами патологического процесса выступают:
- Механические повреждения ног. Разнообразные травмы, температурные, химические ожоги, обморожение могут спровоцировать некроз мягких тканей нижних конечностей. Сюда можно отнести неправильный послеоперационный уход.
- Инфекционное заражение. При наличии порезов, небольших ссадин нижних конечностей в организм человека может проникнуть болезнетворная бактерия. Развивается острый воспалительный процесс, токсическое отравление продуктами жизнедеятельности микроорганизма. С подобной проблемой сталкиваются люди, посещающие тропические континенты и пренебрегающие правилами безопасности.
- Хронические заболевания. Причиной могут стать болезни, которые влияют на кровообращение. При отсутствии кровотока ткани конечностей начинаю деградировать, отмирать. Встречается у людей преклонного возраста.
Различают 3 вида заболевания, характеризующиеся определенной симптоматикой.
Сухая гангрена (асептический некроз) развивается в результате отсутствия кровоснабжения. Сухой некроз пальца наблюдается у людей, страдающих сахарным диабетом. Конечность заметно бледнеет, становится холодной, исчезает чувствительность. Отмечается болезненность. Происходит так называемая мумификация. Некроз провоцирует «самоампутацию» пальца ноги. Состояние протекает без присоединения болезнетворных микроорганизмов. Если бактерии присоединяются, вероятен переход из сухого в мокнущий.
Влажный — характеризуется сильным воспалительным процессом. Развивается при наличии инфекционного возбудителя. Место повреждения темнеет. Мертвые ткани распространяются на здоровые участки. Наблюдается отек, гнойные выделения. От некрозирующей ноги исходит неприятный запах разлагающейся плоти.
Газовая гангрена характеризуется масштабным поражением тканей. Кожа приобретает темный (серый или черный) оттенок. Из очага выделяется темная жидкость с запахом разложения и газа – результата жизненных отходов бактерий.


Стадии и особенности локализации
Международная классификация заболеваний (МКБ 10) рассматривает состояние под кодом R02.
Некрозы нижних конечностей различают по месту локализации, стадии течения процесса. Выделяют 4 стадии гангрены.
| Стадия | Особенности |
| 1 | При начальной стадии проявляются неглубокие поражения. Костная ткань не страдает либо задето до 10%. Пациент чувствует определенный дискомфорт, но это не влияет на полноценное функционирование конечности. Состояние обратимо, но требует квалифицированного вмешательства. |
| 2 | Страдает костная ткань – возникают трещины, разрушения. Больного сопровождают болезненные ощущения. Ограничивается передвижение, функциональность конечности. Требуется срочное хирургическое вмешательство. |
| 3 | Процесс разложения довольно глубокий. Кость поражена на 40 – 50%. Пациент страдает от сильных болей в области поражения. Функциональность ноги отсутствует либо существенно ограничена. |
| 4 | Полное разрушение мягких тканей и кости. Состояние человека критическое. Высокая вероятность сепсиса. Необходима срочная ампутация пораженного места. |
У больных диабетом, подагрой, почечной или печеночной недостаточностью наблюдается некроз в области стопы — частые повреждения пальцев, верхнего свода и пятки. Ношение тесной обуви способствует развитию процесса. Если некротический очаг возникает на одном пальце, гангрена распространится и на другие. Главной проблематичностью разложения стопы является частичное или полное ограничение движения. Пациент не может носить обуви, раздражение вызывает острую боль.
Методы лечения
Существуют разнообразные методы лечения. Иногда больному проводят монотерапию. Пациенту необходимо комплексное лечение. Существует несколько типов терапии заболевания.
Медикаментозный
Лечение медикаментами подразумевает принятие антибиотиков для устранения бактериального влияния на организм человека. Проводится очистка раневой поверхности и нанесение на нее стерильных повязок. Следует мазать раны антисептиками.
Актуально использование лекарств для расширения сосудов, прием противовоспалительных средств и препаратов для устранения симптомов интоксикации. Для решения проблем используют обезболивающие, жаропонижающие лекарства.
Хондропротекторы назначают, если некроз затронул костную ткань. Препараты помогают восстановить пораженную структуру кости, укрепить ее и убрать воспалительные процессы.


Хирургический
Хирургическое вмешательство является необходимостью при возникновении некроза. При минимальных повреждениях проводят чистку пораженного участка. Извлекают некротирующие ткани, захватывая здоровые. Манипуляция необходима для предотвращения разрастания гангрены, а в случае бактериального инфицирования – для предупреждения распространения возбудителя.
Ампутация показана пациентам, которым диагностировали влажную или газовую гангрену с динамическим прогрессом. Или присутствует сухой некроз, вылечить который консервативным способом невозможно. Человеку отрезают конечность в месте разложения, затрагивая здоровые ткани, по аналогичному принципу с малоинвазивными операциями.
В домашних условиях
В домашних условиях человек можно лечить гангрену, используя антисептики, обезболивающие препараты и мази с антибиотиками из аптеки. Народные целители предлагают лечить гангрену в домашних условиях при помощи подсолнечного нерафинированного масла и хлорки. Ингредиенты необходимо смешать в пропорциях 10 грамм хлорки на 200 грамм масла, вскипятить. После остывания, лечебное средство наносить на пораженный участок ежедневно, до полного исчезновения мертвых тканей.
Прогноз жизни и возможные осложнения
Некроз тканей ног – опасное состояние, которое может значительно осложнить качество жизни или привести к летальному исходу. При своевременно оказанной помощи с учетом ампутации конечностей, жизнь пациента сохраняется. Но человек вынужден жить с инвалидностью.
Если необходимая помощь отсутствовала или была оказана не в полной мере, возрастает риск столкновения с вероятными осложнениями:
- заражение крови – сепсис;
- болевой шок;
- острая полиорганная недостаточность в результате развития сепсиса;
- потеря конечности частично или полностью;
- кома;
- летальный исход.
При своевременном лечении риск осложнений значительно уменьшается. Учитывайте необходимость срочного обращения к врачу при появлении первых признаков заболевания.
Некроз опасен для здоровья и жизни человека. Своевременная диагностика и лечение снизит вероятность развития осложнений, необратимых последствий.
Болезнь Шинца у детей: развитие, причины, лечение и прогноз


Особенности и механизмы развития
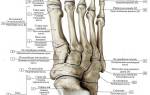
Анатомически пятка представляет собой крупный костный фрагмент стопы, который соединяет сразу несколько суставов, связок, сухожилий. Кость в области пятки имеет губчатую структуру, что повышает риск разрушения под воздействием различных негативных факторов.
Условно выделяют несколько этапов развития остеохондропатии пяточного бугра:
- некротические изменения из-за нарушения тока крови на фоне физической активности;
- возникновение вдавленного перелома, когда разрушенная часть пяточной кости образует чашечку;
- фракционное разрушение апофиза;
- рассасывание патологически измененных тканей, некротического очага;
- процесс заживления, когда пораженная кость замещается соединительнотканным элементом с последующим формированием новой кости.
Клиническую картину ухудшает сниженный тонус сосудов стопы, нарушенное кровообращение. Асептический характер болезни Шинца у детей означает, что патологический процесс протекает без воспаления, инфильтративных очагов.
Причины
Этиология синдрома Шинца до сих пор не выяснена. Болезнь пяток обычно возникает в силу влияния сразу нескольких внутренних или внешних факторов:
- чрезмерные физические нагрузки;
- отягощенная наследственность;
- артрозы, артриты;
- нарушение кальциево-фосфорного обмена;
- метаболические расстройства;
- сахарный диабет и другие эндокринные заболевания;
- патологии крови, сердца, сосудов.
Способствовать развитию патологического синдрома могут переломы, недоразвитость костной ткани, избыточная масса тела, системные аутоиммунные заболевания.
Симптомы
Симптомы разрушения пяточной кости неспецифичны, выражаются в следующих проявлениях:
- болезненность при нагрузке на пятку;
- нарушение подвижности стопы;
- локальная гипертермия;
- покраснение, отечность и неприятные ощущения в дистальных отделах пораженной конечности;
- характерная походка с вынужденной нагрузкой на носочную часть стопы.
Начальные этапы болезни редко сопровождаются болью, но по мере развития боль становится интенсивнее. При остром течении симптомы проявляются активно. Если клиническая картина смазана и неприятные ощущения сохраняются длительное время, то подозревают хронизацию патологического процесса.
Диагностика
Диагноз устанавливается на основании осмотра врача хирурга-ортопеда, изучения жалоб, жизненного и клинического анамнеза пациента. “Золотым стандартом” диагностики болезни пяток является рентгенологическое исследование. По рентгенологическому снимку в прямой и боковой проекции рассматривают очаги уплотнения, увеличение интервала между пяточной костью и апофизом. Область окостенения представлена пятнами белого цвета из-за формирования нового костного фрагмента.
При неясности диагноза может потребоваться магнитно-резонансная или компьютерная томография. Патологический процесс обязательно дифференцируют от остеомиелита, периостита, бурсита пяточной части стопы, злокачественных новообразований, остеом, туберкулеза костной ткани. Присоединение инфекции сопровождается острой симптоматикой: высокой температурой, признаками интоксикации. Воспаление костей требует незамедлительного оказания медицинской помощи во избежание генерализованного сепсиса, гибели ребенка.
Лечебный процесс
Лечение остеохондропатии консервативное или хирургическое. В первом случае показан курсовой прием медикаментозных препаратов, физиолечение, ношение ортопедической обуви. Во втором – требуется оперативная коррекция. Хирургическое вмешательство выполняется по особым показаниям. Обычно адекватное лечение приводит к полному выздоровлению через 1-2 года.
Лекарства и физиолечение
Для купирования болевого синдрома у детей назначают нестероидные противовоспалительные средства на основе парацетамола, ибупрофена. Детям старше 12-14 лет назначают болеутоляющие на основе диклофенака. Одновременно используют местные обезболивающие средства. По особым показаниям детям назначают внутрисуставные инъекции, наркотические анальгетики (редко).
Схема лечения выстраивается, исходя из жалоб больного, стадии развития болезни Хаглунд – Шинца. Так, при нарушении фосфорно-кальциевого обмена назначаются препараты кальция, витамин Д, В, требуется медикаментозная коррекция метаболизма. Больным во время лечения требуется охранительный режим, абсолютный покой пораженной конечности. Для улучшения результатов медикаментозного лечения назначается целый ряд физиотерапевтических процедур:
- ультразвуковое прогревание с гормональными препаратами;
- аппликации с озокеритом, горячим парафином;
- сухие прогревания;
- ударно-волновая и магнитотерапия;
- электрофорез с обезболивающими препаратами.
Физиопроцедуры можно проводить в стационарах или амбулаторно. По окончанию курса показан плановый осмотр врачом-ортопедом для оценки лечения.
Лечение в домашних условиях
Лечение можно продолжить и в домашних условиях. Для улучшения терапевтического эффекта, снижения неприятной симптоматики можно использовать такие средства:
- горячие компрессы с алоэ, медом, запеченным луком, капустным листом;
- компрессы из эфирных масел;
- обертывания теплой косметической глиной, сухим теплом, например, разогретой крупой.
Снизить болезненные ощущения при болезни пяток могут теплые ванны с отварами лекарственных растений, морской соли. Обыкновенные распаривания и растирания теплым полотенцем улучшают кровообращение в стопе, снимают боль, расслабляют. Горячие компрессы, сауны и бани противопоказаны при подозрении на инфекционный процесс во избежание септических рисков.
Лечебная гимнастика
Занятие спортом под руководством врача улучшает трофику тканей, помогает избавиться от болей, способствует минимизации травматического фактора. Правильная организация физических нагрузок – залог скорейшего выздоровления. Гимнастика проводится в специальных кабинетах или в домашних условиях по индивидуальным рекомендациям.
В период стойкой ремиссии показано ношение ортопедической обуви или использование специальных стелек.
Назначение курса возможно только при отсутствии болей, острой симптоматики. Физические нагрузки при острой форме болезни пяток приводят к осложнениям, травматизации, еще большей деформации пяточной кости, стопы.
Упражнения из курса лечебной гимнастики направлены на снижение нагрузки на носочную часть стопы, пятку, рисков искривления и деформации стопы. Во время занятий спортом не должно возникать боли, неприятных ощущений.
Хирургическое вмешательство
При отсутствии терапевтических результатов от назначенного лечения возможно проведение хирургического вмешательства. Среди показаний к операции выраженная деформация пяточной кости, изменение походки и хромота, развитие сколиоза, постоянные травмы.
Хирургическая операция по поводу остеохондропатии пяточного бугра является единственным возможным решением, когда иные методы недоступны или не приносят должного результата. Существует два основных метода удаления:
- Традиционное удаление. По ходу манипуляции разрезают заднюю часть пятки, отодвигают ахиллово сухожилие для хорошей визуализации пяточной кости. Поврежденный фрагмент пятки удаляется, вылущивается, сама кость закругляется. Разрез ушивают наглухо, накладывают стерильную повязку.
- Клиновидная остеотомия. Метод напоминает выполнение традиционной операции, но назначается при одновременном поражении ахиллова сухожилия.
При значительном разрушении пяточной кости требуется установка специального протеза. Реабилитация зависит от объема хирургического вмешательства, достигает 2-3 месяцев. Во время восстановления пациенты носят специальную ортопедическую обувь, используют костыли и другие средства реабилитации.
Образ жизни пациентов с болезнью Шинца
Образ жизни больных с остеохондропатией пяточного бугра заключается в коррекции рациона питания, привычек. Питание обязательно включает в себя продукты с высоким содержанием кальция, витаминов С,В,Д, клетчатку, минералы. Важно избегать вредных продуктов, особенно фаст-фуда, чипсов, сладкой газированной воды и других. Детям показаны частые прогулки на свежем воздухе. Существуют и другие клинические рекомендации:
- своевременное лечение инфекционных заболеваний;
- ежегодные осмотры у хирурга-ортопеда при наследственной предрасположенности к болезни;
- ношение обуви с ортопедическими стельками;
- адекватная физическая нагрузка.
Врач-ортопед поможет подобрать правильные стельки или коррекционную обувь, которая бы соответствовала избигу стопы, точно фиксировала пятку и носок.
Болезнь Шинца у детей практически всегда имеет благоприятный прогноз при условии своевременного лечения, адекватной реабилитации. Профилактика болезни сводится к минимизации физических нагрузок, соблюдению режима питания, сна, бодрствования.
Чем лечить пролежни на пятках
Пролежни на пятках у лежачих больных лучше предупреждать, чем потом лечить (как и все заболевания). Но если вы столкнулись с этой бедой, значит нужно приложить все возможные усилия, чтобы забыть о ней.
Каталия.ру расскажет, чем могут быть опасны пролежни в области пяток, как их правильно лечить на разных стадиях, а также о мерах профилактики в дальнейшем.
Чем опасны пролежни для жизни больного
Пролежни могут привести к серьезным осложнениям, которые опасны для жизни:
- Флегмона. Острое гнойное воспаление кожи и мягких тканей. Может вызвать тяжелую интоксикацию и общее заражение крови (сепсис).
- Поражение костей и суставов. Инфекция, попадая в них, может вызвать сепсис, а также привести к разрушению пяточной кости.
- Язва пятки. Приводит к нарушению функции опоры и ходьбы.
- Рак (онкология). Может возникнуть плоскоклеточный рак кожи.
- Сепсис. Общее заражение крови развивается на фоне ослабленного иммунитета, сахарного диабета и прочих тяжелых заболеваний. Нередко заканчивается смертельным исходом.
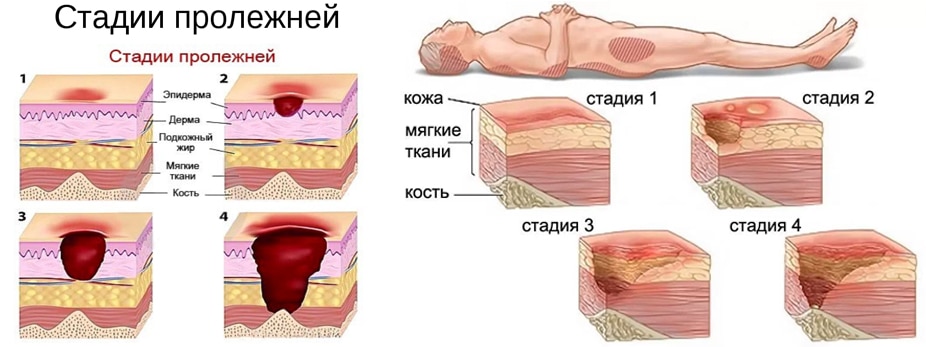
Стадии пролежней
Существуют 4 стадии развития пролежней:
- 1 стадия. Кожа в области пяток краснеет, слегка воспаляется. Больного может беспокоить боль, зуд. Текстура кожи немного меняется.
- 2 стадия. На пятке могут появиться ссадины, небольшие ямки или пузырьки. Кожа краснеет, начинает шелушиться, человек ощущает боль.
- 3 стадия. Затрагиваются более глубокие слои тканей. Появляются кратерные язвы, через которые в организм может проникнуть инфекция. Может быть виден подкожный жир. Чаще всего пролежни на пятках замечают и начинают лечить именно на этой стадии.
- 4 стадия. Некроз достигает кости и сухожилий. У больного можно наблюдать язвы с краями черного цвета, которые распространяются на пяточную кость и могут привести к развитию остеомиелита (гнойно-некротический процесс в кости). Видна пяточная кость. Пролежни на этой стадии очень трудно поддаются лечению. Для заживления понадобится много месяцев.



Действия при первых признаках
Как только вы заметили изменение цвета кожи в районе пятки и другие первые признаки пролежней (1 стадия), измените положение тела больного. Так вы уменьшите давление на пятку.
Если в течение одного-двух дней ситуация не улучшилась, обратитесь к врачу.
Как лечить пролежни на пятках
Внимание! Не пытайтесь лечить пролежни сами, посоветуйтесь с врачом! Прочитайте выше пункт про возможные осложнения.
- Необходимо обрабатывать пролежневые раны перекисью водорода несколько раз в сутки.
- При влажном некрозе помогают мази для очищения раны с ферментами. Противогрибковые и антибактериальные мази по показаниям. Про наружные средства и их правильное использование у нас на сайте есть подробная статья — Мази для лечения пролежней у лежачих больных.
- Бетадин в смеси с хлоргексидином является отличным антисептиком. Таким составом рекомендуется пропитывать повязки.
- Зоны с пролежнями не должны касаться постели. Чтобы обеспечить это, можно использовать специальный медицинский надувной круг. Он существенно снизит давление на ткани. О том, как его выбрать и использовать, читайте по ссылке.
- Рекомендована высококалорийная диета с высоким содержанием белков, добавлением в рацион витаминов А и С, сульфата цинка, железа.
- Любая физическая активность, если это возможно.
- В запущенных случаях радикальное хирургическое лечение: наложение мышечно-кожных лоскутов, трансплантация кожи.
- Постельное белье должно быть сшито из натуральных материалов. Не допускайте складок на постели, они провоцируют появление пролежней.
Профилактика пролежневых ран
Основные методы профилактики пролежней:
- Переворачивание пациента в кровати через каждые два часа. Это отлично помогает предупредить образование пролежней. Если пациент прикован к постели, изголовье кровати должно быть поднято минимально. Если оно поднимается выше 30 градусов, больной может скользить по поверхности кровати, повреждая ткани и небольшие кровеносные сосуды.
- Применение различных средств, которые помогают снизить силу давления — специальные кровати, матрасы, пластиковые шины, подушки и подкладки. Если человек полностью неподвижен, подушки подкладываются под область от середины голени до лодыжки, чтобы снять давление с пяток. Ни в коем случае не кладите подушки под колени, это нарушает кровообращение.
- Сбалансированная диета. Хорошее питание необходимо для поддержания здоровья кожи, она будет меньше подвержена повреждениям.
- Движение, различные программы реабилитации. Нужно постараться найти занятие по своим физическим возможностям.
- Ежедневный осмотр кожи и гигиена. Кожные покровы должны быть чистыми и сухими. Ограничивайте контакт с водой, старайтесь провести водные процедуры как можно быстрее. Постельное белье и одежда также должны быть чистыми и своевременно меняться.
Заключение
Пролежни — это серьезная проблема. Попытка справиться с ней самостоятельно может привести к печальным последствиям, о которых мы рассказали в самом начале статьи. Обязательно обращайтесь за медицинской помощью. Неправильный уход за лежачим больным и применение “непонятных” народных рецептов может привести к плачевным результатам.
Болезнь Хаглунда-Шинца




















Что представляет собой заболевание
Остеохондропатия пяточной кости – это асептический некроз, поражающий выступающий участок пятки и провоцирующий разрушение кости. Заболевание может быть односторонним или двухсторонним и чаще всего ему склонны молодые девушки.
Виды и причины возникновения
Основная причина – чрезмерная нагрузка на пятку во время бега и ходьбы, т.к. нарушается тонус сосудов кости и в эту область не поступают питательные элементы. В основном склонны к болезни активные дети, которые увлечены спортом, а также больные вальгусной деформацией пятки. Разрушается губчатая структура пяточной кости из-за:
- перенесенных инфекций,
- ношения узкой обуви с жестким задником, которая ежедневно травмирует пяточную кость,
- нейротрофических изменений на фоне сахарного диабета,
- нарушенного обмена веществ,
- генетической предрасположенности,
- нарушенного кровообращения нижних конечностей,
- нарушенного обмена кальция.
Стадии патологического процесса следующие:
- из-за нарушения кровообращения пятки питание тканей замедляется, ткани отмирают,
- площадь асептического некроза растет, поэтому пятка продавливается, образуется перелом,
- пяточная кость фрагментируется, крошится на осколки,
- омертвевшие участки рассасываются,
- образуется новая соединительная ткань, заменяющая кость.
Симптомы
Пройти обследование нужно при следующих признаках:
- дискомфорт и боль при опоре на пятку,
- болевые ощущения при движении стопой, физической нагрузки,
- атрофия мышц голени,
- чуть заметная припухлость на участке соединения пяточной кости и сухожилия,
- боль при нажатии на выпирающую часть пятки,
- боль при ношении закрытой обуви.
При этих признаках внешних проявлений нет. Кожа невоспаленная, отек отсутствует, но при прикосновении к пятке чувствуется жар. Боль усиливается в положении стоя и сразу уменьшается при непродолжительном отдыхе в горизонтальном положении.
В основном первые симптомы появляются при переходном возрасте, реже у детей до восьми лет. По мере прогрессирования формируется патологический хрящ, в простонародье «шишка на пятке». Больному сложно подобрать обувь, т.к. шишка выпячивает. Проявляются внешние признаки болезни Хаглунда-Шинца, указывающие на воспаление. На пятке образуется водяной пузырь, сама кость отекает, твердеет или, наоборот, размягчается, кожа вокруг краснеет. Постепенно костный нарост мешает полностью сгибать и разгибать голеностопный сустав.
К какому врачу обращаться при болезни Хаглунда-Шинца
Заболевание зачастую путают с костным туберкулезом, пяточным бурситом, остеомиелитом, периоститом, поэтому этап диагностики крайне важен. При возникновении болевых ощущений нужно записаться на прием к ортопеду.
Методы лечения


- медикаментозная терапия,
- медикаменты, предотвращающие некроз,
- сосудорасширяющие средства для нормализации поступления крови к пораженному участку,
- иммуномодуляторы для активации защитных сил организма,
- витамины группы В, минеральные комплексы для повышения прочности костей и ускоренного поступления кислорода в клетки,
- местные мази, кремы с анестезирующим эффектом,
- инъекции глюкокортикостероидов в ретроахиллярную сумку,


Когда острая симптоматика прошла, состояние больного улучшилось, то для усиления терапевтического эффекта назначаются сеансы электрофореза с лидокаином или лидазой, ультразвука, ударно-волновой терапии, озокеритовые аппликации, магнитотерапии, криотерапии. Количество сеансов и их продолжительность врач определяет индивидуально. Несколько раз в год нужно проходить курс массажа и лечебной гимнастики до прекращения роста. В Кунцевском лечебно-реабилитационном центре специалисты разрабатывают и контролируют процедуры ЛФК для успешной реабилитации.
На запущенной стадии или когда терапевтическое лечение неэффективно, назначается операция. Костный нарост с пятки удаляется, поэтому давление на сухожилие снижается.
Результаты
Как правило, до завершения роста стопы остеохондропатия пяточной кости проходит. Обычно этот срок 1,5-2 года. Если патология была устранена хирургически, то спустя 1,5-3 месяца после завершения восстановительного периода подвижность полностью нормализуется.
Важно вовремя обратиться к врачу и начать лечение, иначе пяточная кость останется деформированной.